Рецидивы после удаления родинки
За злокачественной меланомой закрепилась репутация полной непредсказуемости, тем не менее, в сравнении с другими раковыми процессами достаточно много известно про закономерности её прогрессирования.
Как выглядит рецидив меланомы?
Рецидивное новообразование отличается от первичной меланомы не столько внешним видом, сколько общим объемом поражения. Нередко вторичные образования очень похожи на ранее удаленное материнское, только их много больше, они могут быть крупнее или мельче.
В отечественной онкологии различают четыре вида рецидивов меланомы по классификации Вагнера:
- местные — опухоль располагается точно в зоне первичной операции;
- транзитные метастазы или сателлиты — рядом с рубцом, но не ближе 2 сантиметров, могут локализоваться не только в коже, но и в подкожно в клетчатке;
- регионарные метастазы — поражение злокачественным процессом лимфатических узлов вблизи зоны операции;
- отдалённые метастазы — вторичные меланомные опухоли в других органах и тканях.
У пациента могут быть рецидивы любого вида и в любом наборе, и все сразу, что неудивительно для столь агрессивной опухоли.
Причины рецидива меланомы
Предполагается, что источником развития рецидивной или метастатической опухоли становится злокачественная клетка, сохранившаяся в кровеносном или лимфатическом сосуде. На вероятности возврата болезни сказывается агрессивная биология меланомной клетки и её способность к длительному выживанию.
Замечено, что рецидивный процесс характерен для молодых людей от 30 до 50 лет, а сроки прогрессирования ассоциированы с полом. К примеру, поражение регионарных лимфоузлов у женщин случается на первом году после удаления меланомы, у мужчин — на втором-третьем, отдаленные метастазы у мужчины вероятны в первые 3 года после лечения, у женщины — после 3 лет.
Толщина первой опухоли коррелирует с частотой прогрессирования, при толщине более 2 мм у 8–9 пациентов из десятка скорее всего появятся метастазы в лимфоузлах. В клинических исследованиях разработан стандартный подход к расстоянию от опухоли до линии разреза в зависимости от толщины опухолевого узла, так не менее полсантиметра отступают при минимальной высоте, при более чем 2-миллиметровой толщине узелка от него отходят на 2 сантиметра.
Как недавно выяснили, на вероятности рецидивирования мало отражается объём первичной операции, но при недостаточном объеме иссечения, когда в краях удаленных тканей при гистологическом исследовании находят злокачественные клетки, не позже 8 недель выполняется повторная операция или проводится облучение с профилактической лекарственной терапией.
Места локализации
Две трети рецидивов — это метастазы, одна треть — узловые образования в зоне первой операции. Локализация материнской опухоли сказывается на судьбе пациента:
- у каждого третьего, оперированного по поводу меланомы кожи головы и шеи, развиваются опухоли в рубце, причём у женщин беда случается в первый год после лечения;
- транзитные метастазы имеют самую большую процентную долю в группе меланом конечности, такой вариант прогрессии у женщин развивается через пятилетку после иссечения, а в мужской популяции — на втором и третьем году после операции;
- при исходном поражении кожи ноги чаще всего, у семи из десяти обнаруживают вторичные опухоли в лимфоузлах, у женщин в ближайший год, у мужчин чуть позже;
- первичный процесс на туловище у каждого четвёртого осложняется отдаленными метастазами.
Признаки и симптомы меланомы
Признаки рецидивного образования в коже и мягких тканях не отличаются от таковых при первичной опухоли, к ним применим тот же диагностический алгоритм: асимметричность и неровность окраски, неровность краёв и нестабильность состояния. Размеры весьма вариабельны — от крошечных до гигантских «с голову младенца».
Симптомы метастазов зависят от места расположения, так при поражении легких может быть кашель с одышкой, при метастазировании в головной мозг — нарушение зрения, головные боли, рвота, судороги.
Регионарное метастазирование проявляется увеличением пакета лимфоузлов, с последующим прорастанием опухоли в мягкие ткани и блокировкой рядом проходящих сосудов, что осложняется отёком конечности.
Клинические исследования доказали, что выявление прогрессирования болезни до появления симптомов существенно улучшает перспективы на жизнь. Течение болезни всегда индивидуально, поэтому наблюдение после лечения должно опираться на биологические характеристики злокачественной опухоли. В Европейской клинике делается всё для раннего обнаружения и предотвращения проблем со здоровьем.
Группы рецидива
В 1985 году отечественный онколог Анисимов предложил для удобства описания клинической картины подразделять рецидивные опухоли на шесть групп:
- Первая — круглые и немногочисленные образования, часто вне рубца и преимущественно подкожно — в жировой клетчатке, нередко подпадают под критерии «транзитного» метастаза по Вагнеру.
- Вторая — множественная неправильной формы кожная и подкожная инфильтрация, сопровождающая сосуды и нервы, предполагается, что внешнюю картину рецидива формируют опухолевые клетки, прижившиеся в мелких сосудиках.
- Третья — непосредственно связанные с зоной операции узелки, разросшиеся из оставшихся в коже злокачественных клеток.
- Четвёртая — полициклические множественные образования.
- Пятая — множество выбухающих узелков, нередко на ножке, как грибы сморчки.
- Шестая — комбинация всех пяти вариантов.
Классификация в клинической практике используется редко, потому что оценка результатов лечения базируется исключительно на размерах узлов, а не на внешнем виде.
Частота возникновения
При любом виде и размере меланомы самый частый вариант прогрессии после операции — метастазы в другие органы почти у 60% больных.
Самый опасный период — первые три года после хирургического вмешательства, но на первом году у 60% более вероятны метастазы в регионарных лимфоузлах. При 1 и 2 стадии частота поражения лимфоузлов невысока — у каждого пятого, и совсем редко — менее 5% поражается послеоперационный рубец.
Из-за развития рецидивов заболевания только 60% больных живет больше пятилетки, но болезнь способна вернуться и через 15 лет — у 7%, и после 25 лет — у 10%. У каждого пятого с неважным индивидуальным прогнозом, тем не менее, в ближайшие 5 лет рецидива не возникает.
Диагностика
Обследование проходит аналогично диагностике первичного процесса. Особенность диагностики прогрессирования — четкое соблюдение графика регулярных осмотров, что позволяет выявить процесс в самом начале и до появления клинических симптомов.
В европейских странах рекомендуют посещать онколога каждые 2 месяца на протяжении первого года после операции, на втором году — ежеквартально, и далее наблюдаться, не сбавляя интенсивности, поскольку чаще всего рецидивы случаются в первые три года.
Ранняя диагностика рецидива меланомы сегодня объективная реальность. В каждом клиническом случае в Европейской клинике используется индивидуальная программа диагностического поиска, исключающая как избыточность обследования, так и его недостаточность.
Лечение
Лечение местного рецидива в рубце, транзитных метастазов и изменённых лимфатических узлов аналогично тактике при первичной опухоли — оптимальна операция в том числе с пластическим закрытием большого дефекта тканей.
Адъювантное лекарственное лечение после операции — норма, из лекарств используется то, что ранее не применялось для профилактики, правда выбор небольшой: альфа-интерферон и ипилимумаб.
При метастазах в другие органы встает вопрос о лекарственной терапии, и в первой линии прибегают к иммуно-онкологическим препаратам в сочетании с таргетными лекарствами при наличии мутации генов.
Выбор препаратов большой, поэтому при отсутствии результата или прогрессировании на фоне лечения во второй линии прибегают к ранее не использованным лекарствам. Химиотерапия при рецидиве меланомы используется в последнюю очередь совсем не из-за выраженных побочных реакций, проблема в невысоком результате.
При поверхностных образованиях возможна лучевая терапия.
Профилактика
Не существует специфической профилактики, воздействующей на факторы риска прогрессирования, но избегание солнечной инсоляции играет позитивную роль и в предотвращении рецидивирования.
Аналогичную задачу решает и визуальный контроль невусов у переболевшего меланомой пациента с обязательным соблюдением графика медицинских осмотров.
Чем опасен рецидив
Рецидив при меланоме — это не только появление злокачественного образования в рубце, но и метастазы. Чаще всего ими поражаются лимфатические узлы, легкие, кожа, головной мозг и печень. Возможность удаления рецидивного образования открывает перспективы на долгую жизнь, если операция технически невыполнима, то настоящее и будущее будет занято лекарственной терапией.
Выживаемость при множественных органных метастазах не превышает полугода, результаты лекарственной терапии оставляют желать лучшего даже при использовании инновационных иммуноонкологических препаратов, которые редко обещают более двух лет жизни.
Прогноз
Ежегодно меланома диагностируется в среднем у 15 человек из каждых ста тысяч взрослых, умирает примерно 3 больных, причем при достаточно стабильной смертности в последнюю четверть века мужчины стали гибнуть чаще. Пол многое определяет в прогнозе заболевания при прочих равных условиях, но молодые переживают заболевание с меньшими трудностями.
Вероятность смерти при позднем рецидиве многократно ниже, чем при раннем. Раннее выявление прогрессирования обещает лучшие результаты лечения.
Крайне сложно прогнозировать течение меланомы, потому что даже распространенный процесс не считается безусловно смертельным, это злокачественное заболевание не часто оправдывает ожидания. Не гадайте «быть или не быть», обратитесь к специалистам при наличии проблем, а лучше до их появления — мы всегда поможем.
Список литературы
1. Семилетова Ю.В., Анисимов В.В., Вагнер Р.И. /Лечение больных первичной меланомой кожи. Современное состояние проблемы // Сибирский онкологический журнал. 2010. № 4.
2. Семилетова Ю.В., Анисимов В.В., Лемехов В.Г. и соавт./Факторы риска рецидивов после радикального лечения меланомы кожи//Сибир.онко.журн.; 2012. № 2 (50)
3. Строяковский Д. Л., Абрамов М. Е., Демидов Л. В. и соавт. /Практические рекомендации по лекарственному лечению меланомы кожи // Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2018 (том 8)
4. de Vries E., Bray F.I., Coebergh J.W., Parkin D.M. /Changing epidemiology of malignant cutaneous melanoma in Europe 1953–1997: rising trends in incidence and mortality but recent stabilizations in western Europe and decreases in Scandinavia// Int J Cancer 2003; 107.
5. MacKie R.M., Bray C., Vestey J., et al. /Melanoma incidence and mortality in Scotland 1979–2003// Br J Cancer 2007; 96.
Источник
Невус рецидивирующий невомеланоцитарный – псевдомеланома
Синонимы: псевдомеланома, невус невоклеточный рецидивный.
Определение. Пигментное новообразование, которое возникает после неполного удаления меланоцитарного невуса.
Причины возникновения. Некоторые меланоцитарные невусы, особенно располагающиеся на лице, могут иметь гистологические признаки врожденных, хотя и возникают через много лет после рождения. Это означает, что часто внешне небольшой невус глубоко расположен в дерме, а невусные клетки локализуются по ходу волосяных фолликулов, мышц, поднимающих волос, кровеносных сосудов и других структурных элементов дермы.
В связи с этим, видимо, основной причиной возникновения рецидивов является неполноценное удаление невусных клеток в невусах, которые были оценены как поверхностные поражения кожи.
Частота рецидивирующего невуса. После лазерной деструкции меланоцитарных невусов точечные рецидивы в рубце встречаются у каждого четвертого-пятого пациента.
Возраст. У молодых людей рецидивы встречаются чаще, чем у людей старшего возраста.
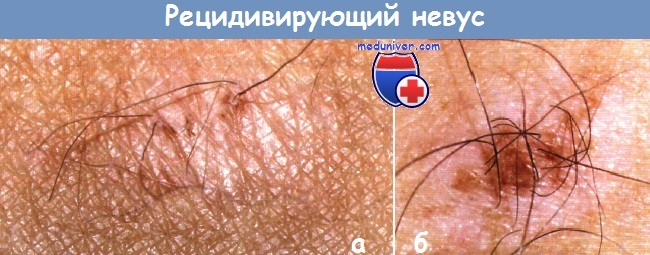
а – Рецидивирующий невус в виде нескольких гиперпигментированных пятен, из которых растут волосы, в области бедра у пациентки 39 лет.
Невус появился в 12-14 лет. Невус удалили год назад, через 2 месяца — рецидив.
Вновь удаление с помощью СО2-лазера, через 2 месяца — рецидив. До первого удаления невус имел размер 12 мм.
б – Рецидивирующий меланоцитарный невус у пациента 52 лет.
Невус рецидивировал через 5-6 недель после удаления с помощью СО2-лазера, а волосы в нем выросли через несколько месяцев.
Перед удалением невус также был с волосами.
Элементы сыпи. На месте удаленного меланоцитарного невуса вновь возникает пигментное образование, размеры которого могут быть различными: от точечных (чаще всего) до выраженных (превышение размеров удаленной опухоли). При удалении множественных элементов во всех этих образованиях возможны рецидивы.
Гистология рецидивирующего невуса. Имеются единичные крупные меланоциты в зоне дермально-эпидермального соединения. Это придает сходство с меланомой in situ. Поверхностные отделы дермы склерозированы, однако замурованные в рубцовой ткани меланоциты имеют доброкачественный вид. Атипичные меланоциты встречаются изредка в краевых отделах рубца.
Ученые США на основании исследования большого количества гистологических препаратов предложили в 2009 г. четыре типа рецидивирующих меланоцитарных невусов.
Первый тип — пограничная гиперплазия меланоцитов с исчезновением межсосочковых выростов эпидермиса и ассоциированным рубцом в дерме.
Второй тип — эпидермодермальная гиперплазия меланоцитов с исчезновением межсосочковых выростов эпидермиса и ассоциированным рубцом в дерме.
Патоморфологические изменения при первых двух типах могут напоминать почти полностью регрессировавшую меланому.
Третий тип — пограничная гиперплазия меланоцитов с сохранением межсосочковых выростов эпидермиса. Гистологическую картину при третьем типе рецидивирующего невуса трудно отличить от первичной меланомы на фоне рубца.
Четвертый тип — эпидермодермальная гиперплазия меланоцитов с сохранением межсосочковых выростов эпидермиса и ассоциированным рубцом в дерме.
Диагноз ставят на основании анамнестических данных и результатов гистологического исследования.
Дифференциальная диагностика. На месте удаленного меланоцитарного невуса через 3—5 недель после лазерного выпаривания может возникнуть гиперпигментация, которая требует дифференциации с невусом меланоцитарным рецидивирующим. В рубцах после удаления меланоцитарного невуса и меланомы может возникнуть очаговая гиперпигментация с гистологическими признаками простого лентиго. Кроме того, проводят дифференциальную диагностику с рецидивом меланомы, который, как правило, возникает значительно позже (через месяцы или годы) после удаления опухоли.
Течение и прогноз рецидивирующего невуса. Клинико-патологические исследования 357 случаев рецидивирующих невусов выявили, что в 64% случаев рецидивировали обычные меланоцитарные невусы (среди них пограничные — 5%, внутридермальные — 16%, смешанные — 79%), в 28% — диспластические, в 6% — врожденные. Невусы рецидивировали после первичной биопсии/иссечения через 1—63 месяца, в среднем через 8 месяцев.
При этом гистологическое заключение в 23% позволяло сделать вывод о том, что образования были удалены в пределах здоровых тканей. В 64% случаев невусы рецидивировали после удаления в первые 6 месяцев, в 4% случаев — позже 2 лет. У 23 пациентов из общего количества случаев отмечалось более чем одно повторное рецидивирование и у 6 пациентов — многочисленные рецидивирования. Чем моложе возраст, тем чаще отмечаются рецидивы. Прогноз благоприятный.
Лечение. Удаление с помощью иссечения или CO2-лазера. В рецидивирующих невусах характер поражения может быть различным. Встречаются точечные рецидивы или более обширные. По этой причине должен быть дифференцированный подход к определению тактики лечения. При точечных рецидивах и поверхностном их расположении (что становится видно при повторных удалениях) нами рекомендуется вновь использование лазерного выпаривания через 6 месяцев. При выраженных изменениях и часто повторяющихся рецидивах целесообразно иссечение с последующим гистологическим исследованием.
Такой подход к лечению оправдывается еще тем, что рецидивы встречаются нередко и при дефиците времени на амбулаторном приеме нет возможности часто выполнять иссечения возникших рецидивов. Кроме того, в большинстве случаев после повторного удаления точечных пигментных образований рецидивов не возникает.
Существует и другое обоснованное мнение о том, что каждый рецидивирующий меланоцитарный невус должен быть удален методом иссечения с проведением гистологического исследования. Однако по эстетическим соображениям и желанию пациента врач может взять на себя ответственность и использовать деструктивные методы воздействия. При этом необходимо быть уверенным в доброкачественном характере образования и принять меры предосторожности для профилактики рецидива.
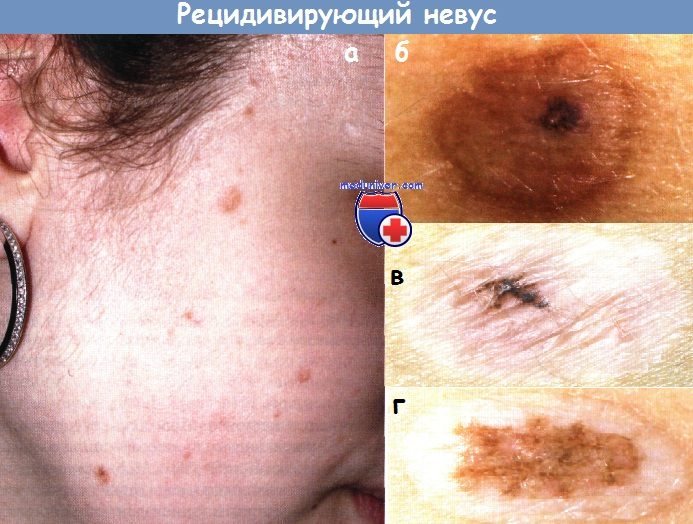
а – Через несколько месяцев после удаления множественных приобретенных невомеланоцитарных невусов на лице у девочки вновь возникли пигментированные очаги поражения.
б – Рецидивирующий невус у женщины 42 лет. Очаг рецидива расположен в центре элемента.
Обычный приобретенный невус был удален с помощью СО2-лазера. Рецидив возник через 2 месяца.
Кроме того, после лазерного выпаривания отмечается гиперпигментация, которая более выражена по краям всего элемента (побочное действие метода физической деструкции).
в – Второй рецидив меланоцитарного невуса у пациентки 18 лет. В 16 лет первый раз был удален меланоцитарный невус с помощью СО2-лазера, через несколько месяцев рецидив.
Второй раз повторное удаление через год после первого, вновь рецидив.
г – Рецидивирующий меланоцитарный невус у пациента 29 лет.
Рецидив возник через 2 месяца после удаления.
– Также рекомендуем “Невус Дюперра”
Оглавление темы “Родинки (невусы)”:
- Галоневус – невус Саттона (Сеттона)
- Невус Мейерсона
- Невус из баллонообразных клеток
- Невус белый беспигментный
- Невус рецидивирующий невомеланоцитарный – псевдомеланома
- Невус Дюперра
- Невус меланоцитарный лимфатических узлов
- Невус Шпиц (Спитц)
- Невус Копфа
- Невус Рида
Источник
Какие последствия могут быть после удаления родинок? Что делать, если удаленная родинка снова начала расти? На эти и другие вопросы о рецидивах невусов отвечает специалист – Сергей Александрович Тверезовский, хирург-онколог, кандидат медицинских наук, маммолог, онкодерматолог, врач высшей категории.
Врач при удалении родинок или других новообразований кожи всегда объясняет пациенту предпочтительный метод удаления и его целесообразность.
Иссечение родинки скальпелем вместе с лоскутом кожи применяется крайне редко – если невус имеет большую площадь основания (превышает 2,5 см) или если есть относительные сомнения в его доброкачественности. В остальных же 90-95% случаев удаления родинок онкодерматолог применяет лазерный или радиоволновой метод, или их сочетание.
С какими проблемами может столкнуться пациент?
Появился рубец после удаления родинки
При иссечении скальпелем для устранения раневого дефекта применяются современные, атравматические рассасывающиеся шовные материалы и, зачастую, уход за раной пациент осуществляет самостоятельно. При этом рубцы остаются максимально эстетичные и деликатные, но тем не менее это все же рубцы.
После удаления родинки лазером или электрокоагулятором следы, как правило, незаметны на теле (при удалении невусов до 5 мм), либо видны, но воспринимаются не как рубцы и шрамы, а как незначительные изменения на кожном покрове (ассоциаций с хирургическими процедурами не возникает).
Появление рубца после удаления родинки зависит от свойств кожи пациента, размеров удаляемого образования, его расположения, длительности заживления, особенностями ухода за ранкой во время заживления.
Самым неприятным моментом является появление келоидного рубца на месте удаленного невуса – это частый повод для повторных обращений и многих вопросов. Келоидный рубец после удаления родинки возникает вследствие предрасположенности кожи пациента, на определенных местах тела (зона грудины, например), при возникновении осложнений в виде нагноения раны, при длительном заживлении по причине ненадлежащего ухода за раной.
Келоидный рубец может беспокоить не только своим неаккуратным внешним видом, но и болевыми ощущениями или выраженным зудом.
Современные технологии позволяют корректировать келоидный рубец. Например, мы используем инъекционную коррекцию в комбинации с поверхностной лазерной шлифовкой. При своевременном обращении достаточно одной процедуры.


Как долго заживают ранки после удаления родинок?
Все зависит от площади основания удаленного образования, то есть от размера самой ранки, а также от особенностей кожи, где росла родинка (на лице, шее, волосистой части головы ранки заживают быстрее всего, а в травмируемых местах или на естественных складках тела – дольше). В среднем, кожа после удаления родинки заживает 10-14 дней.
В течении этого времени рана должна быть покрыта плотной коркой-струпом. Его формирует врач-онкодерматолог после удаления, а затем дает пациенту подробные инструкции по уходу.
Строгое ограничение – не мочить струп в течении первых суток после удаления родинки. Затем просто нужно повторять обработку после каждой водной процедуры.
Ранка считается зажившей, когда корка свалилась (самостоятельно!) с поверхности, и место ранки больше не мокнет. Заживление после удаления родинки будет проходить быстрее, если соблюдать все рекомендации врача по уходу.
Если после удаления родинка долго заживает (более 3 недель), необходимо обратиться к врачу, который проводил удаление. Чем раньше обратиться с проблемой, тем меньшими усилиями смогут ее устранить.
Изменения на месте удаленного невуса
Если после удаления родинки на месте заживления возникают непонятные изменения, незамедлительно обратитесь к врачу, который осуществлял ее устранение. Поводом для волнения может быть уплотнение, рост сосудов, зуд, жжение, болевые ощущения, цветные участки на месте удаления.
Все эти изменения не обязательно свидетельствуют о рецидиве невуса. Это могут быть те же келоидные изменения, грубое рубцевание или пигментация рубца (потемнение на молодой покрывающей рубец коже – такое часто случается при солнечной нагрузке на рубец сразу после его заживления.)
Что делать, если невус после удаления начал расти?
Почему так произошло? Может нужно было выбрать другой метод удаления? Может нужно менять врача?
Прежде всего, обратитесь к врачу, который проводил процедуру удаления родинки. Именно он владеет самой достоверной информацией о самом невусе и о своих действиях с ним. Как дальше поступать? Это уже вопрос доверия. Если доверие к доктору сохранено – исправлять ему, если нет – необходимо выбрать другого специалиста. Но к любым вмешательствам, особенно хирургического плана, стоит подойти трезво, взвешенно и без лишних эмоций.
При лазерном или радиоволновом удалении риски рецидива возникают не столько из-за недобора невусных клеток по горизонтали, сколько из-за недобора по вертикали, то есть вглубь кожи.
У различных видов родинок и на разных участках кожи невусные клетки могут залегать в толще дермы достаточно глубоко и на разных уровнях, что может быть причиной местного рецидива.
При рецидиве родинки можно прибегнуть к иссечению рубца с рецидивным ростом, но на мой взгляд это избыточно агрессивный подход. Его стоит применять только если не было проведено гистологическое исследование во время удаления, и рецидив выглядит подозрительно в отношении роста меланомы.
Опасно ли появление родинок на месте удаления?
Нет, не опасно! Это не мое субъективное мнение, это данные многих проведенных исследований. Не существует доказательной базы об увеличении риска возникновения меланомы на месте удаленного невуса.
Другое дело, что само удаление родинки выполнялось как превентивные меры против образования меланомы, а значит при возникновения местного рецидива этот риск сохраняется. Так как необходимый результат не достигнут, необходимо деликатно доудалить невус.
Обычно доудаление проводится тем же методом, который использовался при первичном обращении пациента. То есть, как правило, проводится шлифовка рецидивного невуса лазером или радиоволновым методом.
Нужно ли выполнять гистологическое исследование рецидивного невуса?
Это можно сделать, но не всегда нужно. Если удаленный невус гистологически исследовался, то рецидивный необходимо исследовать только при наличии подозрения на злокачественность.
Если гистология удаленного невуса не проводилась, и первичное удаление проводилось не в нашей клинике, мы обязательно отправляем материал на гистологическое исследование.
В заключении хочу сказать, что конечно же возникновение рецидива родинки – это неприятная ситуация как для пациента, так и для врача. Но исправить эту ситуацию без всякого вреда для здоровья и для внешнего вида очень просто – обратиться к специалисту для удаления рецидива невуса.
Мы профессионально заботимся о красоте и здоровье вашей кожи. Если вас беспокоит появление родинок после удаления, запишитесь на прием к онкодерматологу по телефонам +7 (812) 952-83-73, +7 (812) 318-59-90, и мы поможем вам решить эту проблему.
Источник
