Мозоль это скопление плазмы
Внутренняя среда организма. Состав и функции крови. Группы крови. Переливание крови. Иммунитет
: антитела, вакцина, внутренняя среда организма, иммунитет (естественный, искусственный, активный, пассивный, врожденный, приобретенный), лимфа, плазма, резус-фактор, фибрин, фибриноген, форменные элементы крови (лейкоциты, лимфоциты, тромбоциты, эритроциты).
Кровеносная и лимфатическая системы
Обмен веществ между клетками, лимфой и кровью осуществляется через тканевую жидкость, которая образуется из плазмы крови. Внутренняя среда организма обеспечивает гуморальную связь между органами. Она относительно постоянна. Постоянство внутренней среды организма называется гомеостазом. Кровь – важнейшая составная часть внутренней среды. Это жидкая соединительная ткань, состоящая из форменных элементов и плазмы.
Функции крови:
– транспортная – осуществляет транспорт и распределение химических веществ по организму;
– защитная – содержит антитела, осуществляет фагоцитоз бактерий;
– терморегуляционная – обеспечивает распределение тепла, образующегося в процессе метаболизма и выделении его во внешнюю среду;
– дыхательная – обеспечивает газообмен между тканями, клетками и внутренней средой.
В организме взрослого человека около 5 л крови. Часть циркулирует по сосудам, а часть находится в кровяных депо.
Условия нормального функционирования крови:
– объем крови не должен быть меньше 7%;
– скорость кровотока – 5 л в мин.;
– сохранение нормального тонуса сосудов.
:
плазма составляет 55% объема крови, из которых 90—92% воды и 8—10% неорганических и органических веществ.
В состав плазмы крови входят: белки – альбумин, глобулины, фибриноген, протромбин. Плазма, лишенная фибрина, называется сывороткой. рН плазмы = 7,3—7,4.
.
Эритроциты – красные клетки крови. В 1 мм3 4—5 млн.
Лейкоциты – белые клетки крови, диаметром 8– 10 мкм. В 1 мм3 5—8 тыс.
Тромбоциты – безъядерные клетки (кровяные пластинки). Диаметром 5 мкм. В 1 мм3 – 200—400 тыс.
Зрелые эритроциты – безъядерные, двояковогнутые клетки. Основную часть составляет железосодержащий белок гемоглобин. Транспортирует молекулярный кислород, превращаясь в непрочное соединение – оксигемоглобин. Из тканей эритроцитами транспортируется углекислый газ. При этом гемоглобин превращается в карбгемоглобин. При отравлениях угарным газом образуется стойкое соединение гемоглобина – карбоксигемоглобин, неспособный связывать кислород.
Эритроциты образуются в красном костном мозге плоских костей из ядерных, стволовых клеток. Созревшие эритроциты циркулируют по крови 100—120 дней, после чего они разрушаются в селезенке, печени и костном мозге. Эритроциты могут разрушаться и в других тканях (исчезают синяки).
Тромбоциты – плоские безъядерные клетки неправильной формы, участвующие в процессе свертывания крови и способствуют сокращению гладких мышц кровеносных сосудов. Образуются в красном костном мозге. В крови циркулируют 5—10 дней, затем разрушаются в печени, легких и селезенке.
Лейкоциты – бесцветные ядерные клетки, не содержащие гемоглобина. Численность лейкоцитов может колебаться в течение суток в зависимости от функционального состояния организма. Лейкоциты осуществляют фагоцитарную функцию.
Лимфоциты, разновидность лейкоцитов, образуются в лимфоузлах, миндалинах, аппендиксе, селезенке, тимусе, костном мозге. Продуцируют антитела и антитоксины. Антитела защищают организм от чужеродных белков – антигенов.
Свертывание крови – важнейший защитный механизм, обеспечивающий предохранение организма от кро– вопотерь при повреждениях кровеносных сосудов. Процесс свертывания крови зависит от ряда факторов, важнейшими из которых являются ионы Са2+ , инициирующие процесс свертывания, протромбин – белок плазмы крови, превращающийся в тромбин и фибриноген – растворимый белка плазмы, превращающегося под влиянием тромбина в нерастворимый белок – фибрин. Фибрин на воздухе образует сгусток, называемыйтромбом.
Увеличению свертывающей способности крови способствуют препараты, содержащие хлорид кальция, витамин К. При больших кровопотерях необходимо переливание крови.
Переливание крови заключается в подборе донорской крови и переливании ее реципиенту.
Схема переливания крови:
При переливании крови необходимо учитывать наличие резус-фактора.
Срок жизни форменных элементов крови ограничен. Относительное постоянство количества и состава крови в организме обеспечиваются, помимо сосудов кровеносного русла, органами кроветворения (красный костный мозг, лимфоузлы, селезенка, клетки печени, синтезирующие белки плазмы) и органами кроворазрушения (печени, селезенки).
Резус-фактор – белок, который присутствует в плазме крови большинства людей. Такие люди называются резус-положительными по группам крови. У резус-отрицательных людей этого белка нет. При переливании крови
необходимо учитывать ее совместимость по резус-фактор
у. Если резус-отрицательному человеку перелить резус-положительную кровь, произойдет склеивание эритроцитов, что может привести к гибели реципиента.
Иммунитет – обеспечивает защиту организма от генетически чужеродных веществ, инфекций. Поддерживает специфичность организма.
Иммунные реакции обеспечиваются антителами и фагоцитами. Антитела вырабатываются клетками – производными от В-лимфоцитов в ответ на появление в организме антигенов. Антиген и антитело образуют комплекс антиген – антитело, в котором антиген теряет свои патогенные свойства.
Врожденный иммунитет связан с антителами, полученными ребенком с молоком матери. Кроме того, он поддерживается строением кожи и слизистых оболочек, наличием бактерицидных ферментов, кислой средой желудочного сока и т.д.
Приобретенный иммунитет обеспечивается клеточными и гуморальными механизмами (теория И. Мечникова и П. Эрлиха). Иммунитет, возникший после заболевания, называется естественным. Если иммунитет возникает после введения вакцины, содержащей ослабленных возбудителей болезни или их токсины, то он называется искусственным активным иммунитетом. После введения сыворотки, содержащей готовые антитела, возникает искусственный пассивный иммунитет.
ПРИМЕРЫ ЗАДАНИЙ
Часть А
А1. Внутреннюю среду организма составляют
1) плазма крови, лимфа, межклеточное вещество
2) кровь и лимфа
3) кровь и межклеточное вещество
4) кровь, лимфа, тканевая жидкость
А2. Кровь состоит из
1) плазмы и форменных элементов
2) межклеточной жидкости и клеток
3) лимфы и форменных элементов
4) форменных элементов
А3. Мозоль – это скопление
1) клеток крови 2) лимфы 3) гноя 4) плазмы
А4. Эритроциты осуществляют функцию
1) транспорта кислорода 3) свертывания крови
2) защиты от инфекций 4) фагоцитоза
А5. Свертывание крови связано с переходом
1) гемоглобина в оксигемоглобин
2) тромбина в протромбин
3) фибриногена в фибрин
4) фибрина в фибриноген
А6. Неправильно перелитая кровь от донора к реципиенту
1) препятствует свертыванию крови реципиента
2) не сказывается на функциях организма
3) разжижает кровь реципиента
4) разрушает клетки крови реципиента
А7. Резус-отрицательные люди
1) не содержат в крови определенного белка
2) содержат белок, которого нет у резус-положительных людей
3) являются универсальными реципиентами
4) являются универсальными донорами
А8. Одной из причин малокровия может быть
1) недостаток железа в пище
2) повышенное содержание в крови эритроцитов
3) жизнь в горах
4) недостаток сахара в пище
А9. Эритроциты и тромбоциты образуются в
1) желтом костном мозге 3) печени
2) красном костном мозге 4) селезенке
А10. Симптомом инфекционного заболевания может служить повышение содержания в крови
1) эритроцитов 3) лейкоцитов
2) тромбоцитов 4) глюкозы
А11. Длительный иммунитет не вырабатывается против
1) кори 3)гриппа
2) ветрянки 4) скарлатины
А12. Пострадавшему от укуса бешеной собаки вводят
1) готовые антитела
2) антибиотики
3) ослабленных возбудителей бешенства
4) обезболивающие лекарства
А13. Опасность ВИЧ заключается в том, что он
1) вызывает простуду
2) приводит к потере иммунитета
3) вызывает аллергию
4) передается по наследству
А14. Введение вакцины
1) приводит к заболеванию
2) может вызвать слабую форму болезни
3) излечивает от заболевания
4) никогда не приводит к видимым нарушениям здоровья
А15. Иммунную защиту организма обеспечивают
1) аллергены 3) антитела
2) антигены 4) антибиотики
А16. Пассивный иммунитет возникает после введения
1) сыворотки 3) антибиотика
2) вакцины 4) крови донора
А17. Активный приобретенный иммунитет возникает после
1) перенесенной болезни 3) введения вакцины
2) введения сыворотки 4) рождения ребенка
А18. Приживлению чужих органов мешает специфичность
1) углеводов 3) белков
2) липидов 4) аминокислот
А19. Основная роль тромбоцитов заключается в
1) иммунной защите организма
2) транспорте газов
3) фагоцитозе твердых частиц
4) свертывании крови
А20. Фагоцитарную теорию иммунитета создал
1) Л. Пастер 3) И. Мечников
2) Э. Дженнер 4) И. Павлов
Часть В
В1. Выберите клетки и вещества крови, обеспечивающие ее защитные функции
1) эритроциты 3) тромбоциты 5) гемоглобин
2) лимфоциты 4) фибрин 6) глюкоза
В2. Установите соответствие между видом иммунитета и его характеристикой
Часть С
С1. Почему вакцина, введенная против одного инфекционного заболевания, не предохраняет человека от другого инфекционного заболевания?
С2. В целях профилактики столбняка здоровому человеку ввели противостолбнячную сыворотку. Правильно ли поступили медики? Ответ докажите.
ответы Внутренняя среда организма.Часть А. А1 – 4. А2 – 1. А3 – 2. А4 – 1. А5 – 3. А6 – 4. А7 – 1. А8 – 1. А9 – 2. А10 – 3. А11 – 3. А12 – 1. А13 – 2. А14 – 2. А15 – 3. А16 – 1.А17 – 1. А18 – 3. А19 – 4. А20 – 3.
Часть В. В1 – 2, 3, 4. В2 А – 1; Б – 1; В – 2; Г – 3; Д – 1.
Часть С. С1 1) Возбудители каждого заболевания специфичны, т.е. выделяют определенный антиген. 2) Антитела, связывающие антиген, строго специфичны к нему и не способны связывать другие антигены. Пример: антигены чумных бактерий не будут связываться антителами, вырабатывающимися против возбудителей холеры.
С2 Нет не правильно, т.к. в целях профилактики вводится вакцина, а не сыворотка, содержащая готовые антитела.
Источник

Мозоль – местное утолщение и огрубение кожи, имеющее белый, желтоватый или сероватый оттенок. Это не только эстетический дефект, но и источник постоянных болей и других неприятных ощущений. По сути мозоль является защитной реакцией кожи на механическое воздействие. Она возникает на том участке, который больше всего страдает от этого воздействия. Чаще всего подобные образования наблюдаются на ногах (стопах, пальцах) и руках (кистях, пальцах, локтях), на других частях тела значительно реже. Мозоли возникают в роговом слое кожи (самом верхнем), но если не предпринимать никаких мер, могут возникнуть осложнения, распространяющиеся и на другие слои.
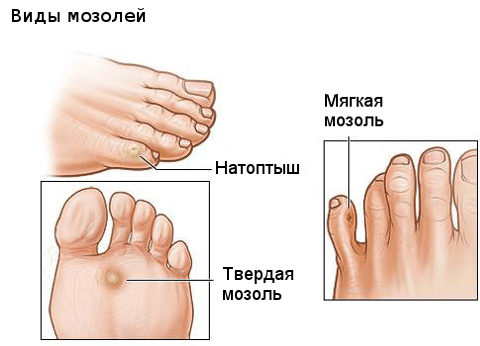
Виды мозолей
Существуют следующие виды мозолей:
- Водяная (мягкая). Представляет собой пузырь, наполненный жидкостью. Такие образования доставляют пациентам немало неприятных ощущений. Внутренняя жидкость обычно прозрачная, но может также быть желтоватой или красноватой (если травмированы сосуды, расположенные рядом с пузырем). Мягкие мозоли, заполненные красноватой жидкостью, называют кровяными. Если механическое воздействие на водяную мозоль не прекращается, она трансформируется в сухую.
- Сухая (твердая). Это ороговевший плотный участок кожи, имеющий сероватую окраску. Часто сухие мозоли возникают из «запущенных» мягких, но могут развиваться и самостоятельно. При ходьбе или надавливании на них образования становятся причиной жжения или болей.
- Натоптыши. В целом это подвид сухих мозолей. Но натоптыши не имеют четких границ (в отличие от сухой мозоли) и не причиняют боли, даже если на них надавить.
- Стержневая (внутренняя, врастающая). Это разновидность сухих мозолей – уплотнение с точкой посередине. Такие образования имеют округлую форму, твердую и плотную консистенцию, и стержень, расположенный в самом центре и уходящий вглубь тканей. Из-за этого от стержневых мозолей достаточно сложно избавиться (самостоятельно заниматься их удалением не рекомендуется – можно травмировать окружающие ткани и занести инфекцию). Чаще всего такие образования возникают на пятках или между пальцами/на пальцах ног. Так как они постоянно подвергаются механическому воздействию при ходьбе, со временем в них появляются трещинки, которые становятся причиной болезненных ощущений. Боли могут возникать и из-за сдавливания нервных окончаний корнем мозоли. Такие образования обязательно нужно удалять.
Существуют также костные мозоли. Но это образования совсем «из другой оперы». Костная мозоль не относится к патологическим процессам в слоях кожи. Она возникает вследствие регенерации костной ткани после переломов.
Причины образования мозолей
Наиболее частыми причинами возникновения мозоли являются:
- Обувь, оказывающая постоянное травмирующее воздействие на ноги. Чаще всего это туфли не по размеру или на слишком высоких каблуках, модели, плохо обработанные изнутри (плохо склеенные, с грубыми швами и т.д.). Также причиной образования мозолей могут стать некачественные стельки.
- Неудобная одежда. Мозоли на теле могут образовываться, если пациент носит сдавливающую одежду (особенно синтетическую, не дающую коже дышать). Например, у женщин такие образования способны возникать из-за неудобных бюстгальтеров.
- Инородные предметы, попавшие внутрь обуви (песчинки, частицы пыли и т.д.).
- Занозы.
- Нарушения походки, из-за которых при ходьбе на стопу оказывается повышенное давление.
- Частая ходьба босиком.
- Повышенная уязвимость кожных покровов (например, при нехватке витаминов).
- Недостаточное поступление воздуха к кожным покровам. Такое часто бывает при регулярном использовании синтетических носков или колготок.
- Регулярные высокие нагрузки на ноги (при занятиях танцами, спортом).
- Повышенная потливость ног или всего тела.
- Грибковые и вирусные кожные инфекции.
- Недостаточная гигиена ног.
Мозоли на руках обычно возникают из-за хобби, профессии или образа жизни человека. На ладонях образования могут появляться после занятий на турнике, езды на велосипеде или работе с инструментами, садовым инвентарем. На пальцах мозоли чаще всего возникают от игры на гитаре. На локтях – при сидячей работе, когда человек постоянно опирается локтями на стол.
К факторам риска, повышающим вероятность возникновения мозолей, становятся:
- возраст (чем старше пациент, тем уязвимее его кожа);
- заболевания, связанные с деформацией ног (бурсит, молоткообразный палец, артрит, пяточная шпора) – патологические участки больше подвергаются трению от обуви;
- сбои в работе внутренних органов и систем, сказывающиеся на кровообращении и здоровье кожи;
- варикоз;
- ожирение;
- псориаз;
- сахарный диабет;
- плоскостопие.
Осложнения мозолей
Сами по себе мозоли не представляют опасности для здоровья человека, хоть и способны причинять боль, в некоторых случаях весьма сильную. А вот их осложнения могут нанести ощутимый вред организму. К возможным осложнениям относятся:
- инфицирование тканей (особенно при наличии кровавой мозоли);
- гнойное или рожистое воспаление;
- гангрена (в редких и очень запущенных случаях).
Диагностика
Диагноз ставится дерматологом или подологом (врачом, занимающимся лечением заболеваний стоп) на основании осмотра. Если доктор подозревает, что причиной образования мозолей стало наличие каких-либо болезней, пациента направляют также к эндокринологу, флебологу, ортопеду или неврологу.
Лечение мозолей
Лечение может быть консервативным и хирургическим. Консервативная терапия подразумевает назначение специальных пластырей, кремов, жидкостей или мазей, смягчающих кожу и способствующих постепенному «растворению» мозоли. Может дополнительно потребоваться использование антибактериальных и/или противовирусных препаратов. В более сложных случаях мозоль может быть устранена с помощью жидкого азота, методом высверливания специальным аппаратом или лазером. На сегодняшний день особенно востребовано лазерное удаление. Под воздействием лазерных лучей мозоль испаряется или превращается в сгусток, который затем удаляют. В некоторых случаях применяют не лазерное, а радиоволновое излучение.
Хирургическая операция проводится в том случае, когда удалить образование со стержнем консервативными или физиотерапевтическими методами нельзя или в стенки мягкой мозоли проникла инфекция. Мозоль иссекают скальпелем, удаляя ороговевшие участки кожи, а затем обрабатывают ранку.
Профилактика мозолей

Профилактические меры подразумевают, прежде всего, своевременное лечение заболеваний, способных повлиять на качество кожи и делающих ее более уязвимой. Также необходимо полноценно питаться, не пренебрегать ежедневной гигиеной стоп и следить за витаминно-минеральным балансом в организме. На пользу пойдет и избавление от лишнего веса.
К выбору обуви рекомендуется подходить со всей серьезностью, отдавая предпочтение максимально удобным моделям. Если туфли вызывают малейший дискомфорт, от них лучше отказаться. Носки следует выбирать из натуральной ткани (хлопка, шелка, шерсти).
Если мозоли уже образовались, то чем раньше начать их лечить, тем быстрее будет достигнут результат, от запущенных мозолей избавиться гораздо сложнее.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Поверхностные омозолелости на подошвах ступней (натоптыши) и стерневая мозоль – одна из наиболее распространенных проблем со стопами. Зоны гиперкератоза и стержневые мозоли на ногах могут возникать на любой части стопы, а у некоторых людей образуется и стержневая мозоль на руке.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
L84 Мозоли и омозолелости
Отчего появляется стержневая мозоль?
В чем причины появления данного вида мозолей? В постоянном
механическом давлении, перерастающем в фактор, травмирующий кожу. Ответом на повторяющееся компрессионное воздействие, которому подвергается один и тот же участок кожного покрова, становится повышенная пролиферация клеток его внешнего слоя – кератиноцитов, а также активизация укрепляющих межклеточное пространство десмосом.
В результате роговой слой эпидермиса значительно утолщается и уплотняется, и эта утолщенная область на поверхности кожи, состоящая из отмерших клеток, служит «защитной броней» для глубже расположенных тканей. По сути, данный процесс – и с клинической, и с гистологической точки зрения – представляет собой гиперкератоз.
Обычно локализуется натоптыш и стержневая мозоль на ступне – на подушке стопы (в проекции головок плюсневых костей), у основания арки свода стопы или на пятке. Очень часто образуется стержневая мозоль на пальце ноги, особенно на большом (с наружной боковой или подошвенной стороны) и стержневая мозоль на мизинце стопы (со стороны подошвы или сбоку); бывает стержневая мозоль между пальцами ног (вдоль первых фаланг и по бокам суставов).
А стержневая мозоль на ладони – результат занятий (производственных, спортивных и др.), требующих многократного использования определенного инвентаря или ручных инструментов, оказывающих физическое давление на одни и те же зоны кожи.
Факторы риска появления стержневых мозолей
Определяя факторы риска, специалисты, в первую очередь, отмечают ношение тесной обуви и обуви на очень высоких каблуках, повышающее давление на анатомические структуры стопы. Поэтому, как свидетельствует статистика, по сравнению с мужчинами стержневые мозоли у женщин образуются в четыре раза чаще.
К другим факторам риска как натоптышей, так и стержневых мозолей относят:
- плоскостопие (продольное и поперечное) или слишком высокую арку плантарного свода;
- травмы и деформацию стопы, а также молоткообразную деформацию пальцев на ногах;
- избыточную массу тела, повышающую компрессию на стопы. По этой причине (в связи с набором веса) может появиться стержневая мозоль при беременности, а также стержневая мозоль у ребенка с ожирением;
- искривление позвоночника и связанное с ним изменение походки с нарушением перераспределения веса на стопы в процессе передвижения;
- недостаточное кровоснабжение дистальных отделов конечностей;
- атрофию подошвенной жировой ткани, смягчающей силу давления на плюсневую область, предплюсне-плюсневое сочленение, головки метатарзальных костей стопы и пятку. Атрофия может быть возрастной, а также связанной со сдвигом и деформацией костей (врожденного, травматического или ревматического происхождения) или выраженной контрактурой пальцев ног. Кстати, усугубляет данное состояние все та же узкая обувь на высоких каблуках или с очень тонкой подошвой, а также ходьба босиком по твердым поверхностям.
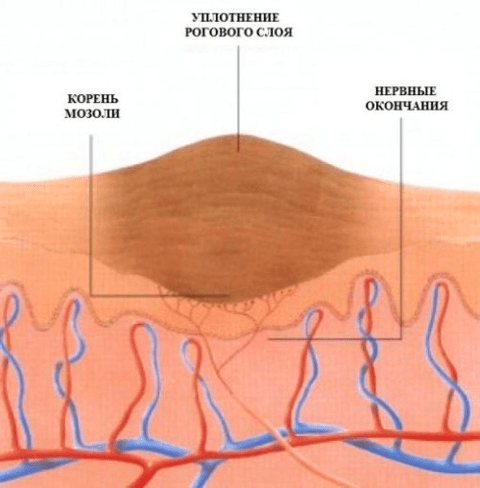
Строение стержневой мозоли
Как выглядит стержневая мозоль? На вид стержневая корневая, или внутренняя мозоль представляет собой ограниченный участок округлой формы с утолщенной грубой кожей белесо-желтого или серо-коричневого цвета. Это скопление ороговевших клеток – корнеоцитов, которые благодаря когезии (скреплению) церамидами постепенно уплотняются. Со временем практически в центре этого участка формируется конусообразный кератиновый корень стержневой мозоли, проникающий или врастающий вглубь рогового и мальпигиева слоев эпидермиса, а затем и в дерму, вызывая атрофию тканей. Вначале при пальпации он ощущается как твердое зернышко, а при дальнейшем развитии в центре ороговевшего пятна появляется углубление, напоминающее кратер.
Заразна ли стержневая мозоль? Нет, это роговое утолщение кожи не заразно – в отличие от подошвенных бородавок, появление которых вызвано вирусом папилломы человека.
Жесткая сухая стержневая мозоль характерна для зоны подушки стопы, твердая стержневая мозоль чаще возникает на внешней поверхности мизинцев или на верхней поверхности других пальцев ног, но может быть и между пальцами.
При плоском и безболезненном натоптыше гиперкератоз диффузный и равномерный по глубине, но его появление дерматологи рассматривают как первые признаки формирования твердой стержневой мозоли, которая может быть совершенно безболезненной. Однако – по мере проникновения вглубь кожных покровов – при нажатии стержневая мозоль болит.
Последствия и осложнения
Если стержневая мозоль воспалилась, то это результат ее инфицирования, которое может вызвать такие последствия и осложнения, как изъязвления с некрозом тканей и абсцессом. Это особенно опасно при тромбофлебите нижних конечностей, периферической невропатии и диабете.
Бывает, что стержневая мозоль кровоточит и вызывает очень сильную боль (затрудняющую передвижение), что является показателем прорастания стержня мозоли ниже сосочкового слоя эпидермиса – до дермы и его травмирующего давления на сосуды капиллярной сети кожи, венулы, артериолы или гломусы.
 [11], [12], [13], [14]
[11], [12], [13], [14]
Диагностика
К какому врачу обратиться, когда на стопе образовалась стержневая мозоль или подошвенная бородавка?
В первую очередь, это врач-подолог (или подиатр), а также дерматолог или ортопед. Как правило, диагностика проводится на основании осмотра стопы пациента с учетом имеющихся симптомов.
Также может проводиться инструментальная диагностика – с использованием дерматоскопии. А если есть подозрения на деформацию стоп или проблемы с костными и суставными структурами, ортопед назначает рентген стопы. Он же оценивает ее механику.
Дифференциальная диагностика должна точно определить, что это: кератодермия, стержневая мозоль или бородавка (verruca plantaris). И главное отличие бородавки от стержневой мозоли на подошве стопы определяется по отсутствию кожного рисунка на бородавке и по темным точкам на ее поверхности, наблюдаемым после поскабливания (чего не бывает при сухих мозолях со стержнем).
 [15], [16], [17], [18], [19]
[15], [16], [17], [18], [19]
Как вывести или как удалить стержневую мозоль?
Как вытащить стержневую мозоль и больно ли ее удалять? Следует иметь в виду, что с одного раза это вряд ли удастся, и все попытки выковырять ее подручными острыми предметами могут завершиться повреждением тканей с болью и воспалением.
Подологи, дерматологи и мастера педикюра знают, какие средства от стержневых мозолей нужно применять. Необходима соответствующая и довольно длительная обработка стержневой мозоли. И обязательной ежедневной процедурой должны стать горячие мыльно-содовые ванночки для ступней. И уже после распаривания ороговевшей кожи и снятия какой-то ее части с помощью обычной пемзы можно применять:
- пластыри,
- жидкости,
- мази и кремы,
- народные средства.
Чтобы мозольный пластырь от стержневых мозолей давал необходимый кератолитический эффект, в его составе должны присутствовать салициловая кислота или мочевина. Если мозоль не успела глубоко врасти, двух-трехкратное применение пластыря (который наклеивают не менее, чем на сутки) может избавить от данной проблемы.
Так, пластырь Салипод размягчает ороговевшую кожу за счет салициловой кислоты и серы. Салициловую кислоту содержат пластырь Ургокор, пластырь Компид от стержневых мозолей (но следует использовать Компид интенсив).
Антимозольные жидкости представлены средством Дуофилм (с молочной и салициловой кислотой) и раствором щелочей Суперчистотел.
Мази и кремы от стержневых мозолей включают:
- 5-10% салициловую и серно-салициловую мазь;
- мазь Унна с резорцином и салициловой кислотой;
- мази Супер Антимозолин, Гемозоль (с салициловой кислотой);
- мазь с молочной и салициловой кислотами Керасал;
- комбинированную мазь Немозоль для удаления стержневых мозолей и натоптышей (состоящую из медицинского вазелина, парафина, серы и салициловой кислоты);
- крем с молочной кислотой Кератолан;
- крем-бальзам Basalmed, бальзам АнтиМозолин (Крок Мед) и др.
Читайте также –
- Мази от мозолей
- Кремы от мозолей
- Мази и кремы от натоптышей
Содержащий метоксиметан и пропан аэрозоль Криофарма не применяется: с помощью данного средства удаляют папилломы и бородавки.
Как избавиться от стержневой мозоли в домашних условиях – народными средствами
Народное лечение использует такие натуральные средства, как:
- лимонный сок (смоченный соком лимона тампон на ночь накладывать на мозоль и фиксировать лейкопластырем, лечение длительное);
- столовый уксус (примочки с 9% уксусом – в течение недели дважды в день по 3-4 часа, закрепляя тампон лейкопластырем);
- уксусную эссенцию (ежедневно в течение трех дней смачивать поверхность мозоли и заклеивать обычным пластырем);
- теплое касторовое масло (компрессы на ороговевшие участки кожи – дважды в течение суток);
- сырой тертый чеснок – только не чеснок маринованный в уксусе – накладывается на мозоль (на ночь), закрывается салфеткой, а утром смывается теплой водой;
- смесь горчичного порошка с молотой куркумой (1:1) – готовится густая паста на воде и каждый день делается компресс (держать два-три часа).
Как вытащить стержневую мозоль (неглубокую) с помощью репчатого лука? Натереть его на терке, смешать с уксусом (2:1) и накладывать на ночь на мозоль (сверху закрывать п/э пленкой). Заверяют, что такие процедуры в течение нескольких дней способствуют размягчению стержня, и его извлечение будет легким и безболезненным.
А вот вывести стержневую мозоль прополисом вряд ли удастся: несмотря на свой уникальный биохимический состав, пчелиный клей не оказывает кератолитического действия на сухие твердые мозоли, но может снять воспаление при обычных мозолях. Лечение травами заключается в применении пасты из измельченного в порошок сушеного корня солодки (столовая ложка) и горчичного масла (половина чайной ложки). Применять, как в вышеописанных рецептах.
Вместо мозольной жидкости можно использовать чистотел, точнее – сок этого растения, содержащий лимонную и яблочную оксикислоты, которые способствуют снижению плотности ороговевших клеток кожи. Достаточно в течение 7-8 дней каждый день по три раза в смазывать мозоль соком чистотела.
Удаление стержневой мозоли: аппаратное, хирургическое
Хирургическое лечение стержневых мозолей путем их иссечения – крайняя мера, к которой сейчас прибегают редко. Проще и комфортнее проводится их аппаратное удаление.
Когда применяется прижигание стержневой мозоли электрическим током или электрокоагуляция стержневой мозоли (под местной анестезией), ороговевшая ткань на всей глубине корня мозоли разрушается, а под образовавшимся струпом происходит регенерация здоровых клеток всех слоев эпидермиса
Аналогичный результат дает удаление стержневой мозоли лазером, которое тоже проводят с обезболивающим уколом.
Быстро и без боли проходит удаление стержневой мозоли жидким азотом, замораживание или криодеструкция (которая в течение нескольких дней после манипуляции отделяется).
Удаление стержневой мозоли в салонах – это удаление с помощью педикюра (нескольких сеансов размягчения и шлифовки омозолелостей). Также предлагается медицинский аппаратный педикюр, который подразумевает высверливание стержневой мозоли.
Для проведения данной манипуляции требуется местное обезболивание и специальный инструмент – педикюрная фреза для стержневой мозоли, размер которой подбирается в соответствии с площадью и глубиной стержневой внутренней мозоли. Следует иметь в виду, что при очень глубокой мозоли может потребоваться несколько таких процедур.
Некоторые сетуют на то, что после удаления стержневой мозоли осталась дырка, но это явление временное, так как за счет ростовых клеток базального и шиповатого слоев эпидермиса происходит репарация поврежденных тканей.
Профилактика
Профилактика появления стержневых мозолей, а также натоптышей – правильная обувь и постоянный уход за ступнями.
Кроме того, специалисты рекомендуют контролировать свой вес (и при наличии лишних килограммов – обязательно их сбросить) и использовать корректирующие ортопедические стельки и вкладыши для обуви, которые будут перераспределять давление на стопу при ходьбе.
Прогноз
Стержневая мозоль на ступне может быть хронической проблемой, если вы постоянно носите неподходящую обувь. Но даже при правильно подобранной обуви существует немало факторов, которые провоцируют появление данной проблемы.
 [20]
[20]
Источник
