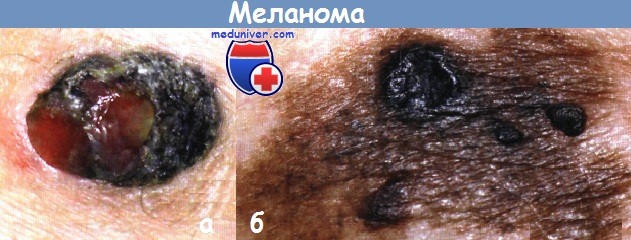
Меланома кожи патологическая анатомия
Меланома кожи, от древнегреческого «melas» (черный) и «oma» (опухоль), агрессивное злокачественное образование, развивающееся в результате необратимого генетического перерождения меланобластов и меланоцитов. Данные клетки продуцируют пигмент меланин и отвечают за цвет кожи, способность к загару и образование невусов (родинок). На протяжении последних десятилетий наблюдается неуклонный рост заболеваемости. Эту тенденцию чаще всего объясняют возросшим воздействием ультрафиолетовых лучей и модой на загар.
Меланома, что это такое?
Меланоциты синтезируют пигменты, отвечающие за окрашивание кожи, цвет глаз, волос. Пигментированные образования, переполненные меланином, называются родинками и могут проявляться в течение всей жизни. Определенные причинные факторы экзогенного (от греч. «exo» — внешнего) и эндогенного («endo» — внутреннего) характера способны вызвать озлокачествление невусов. Вследствие этого, риску развития меланомы подвергаются участки тела, где имеются врожденные или приобретенные невусы: кожа, реже слизистые оболочки и сетчатка глаза. Измененные клетки способны бесконтрольно размножаться и расти, формируя опухоль, метастазируя. Чаще всего, среди доброкачественных «собратьев», обнаруживают одиночное злокачественное новообразование.
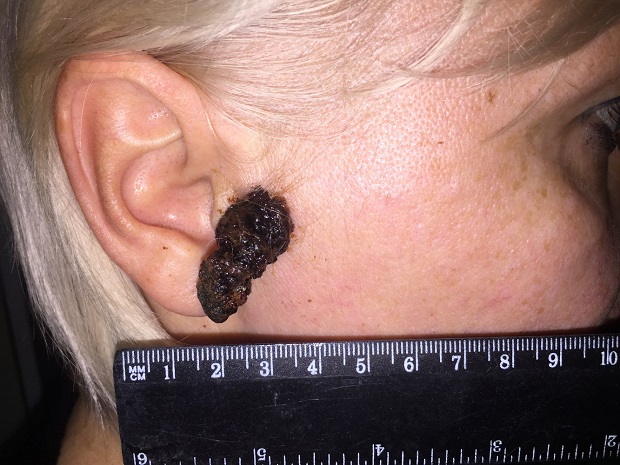
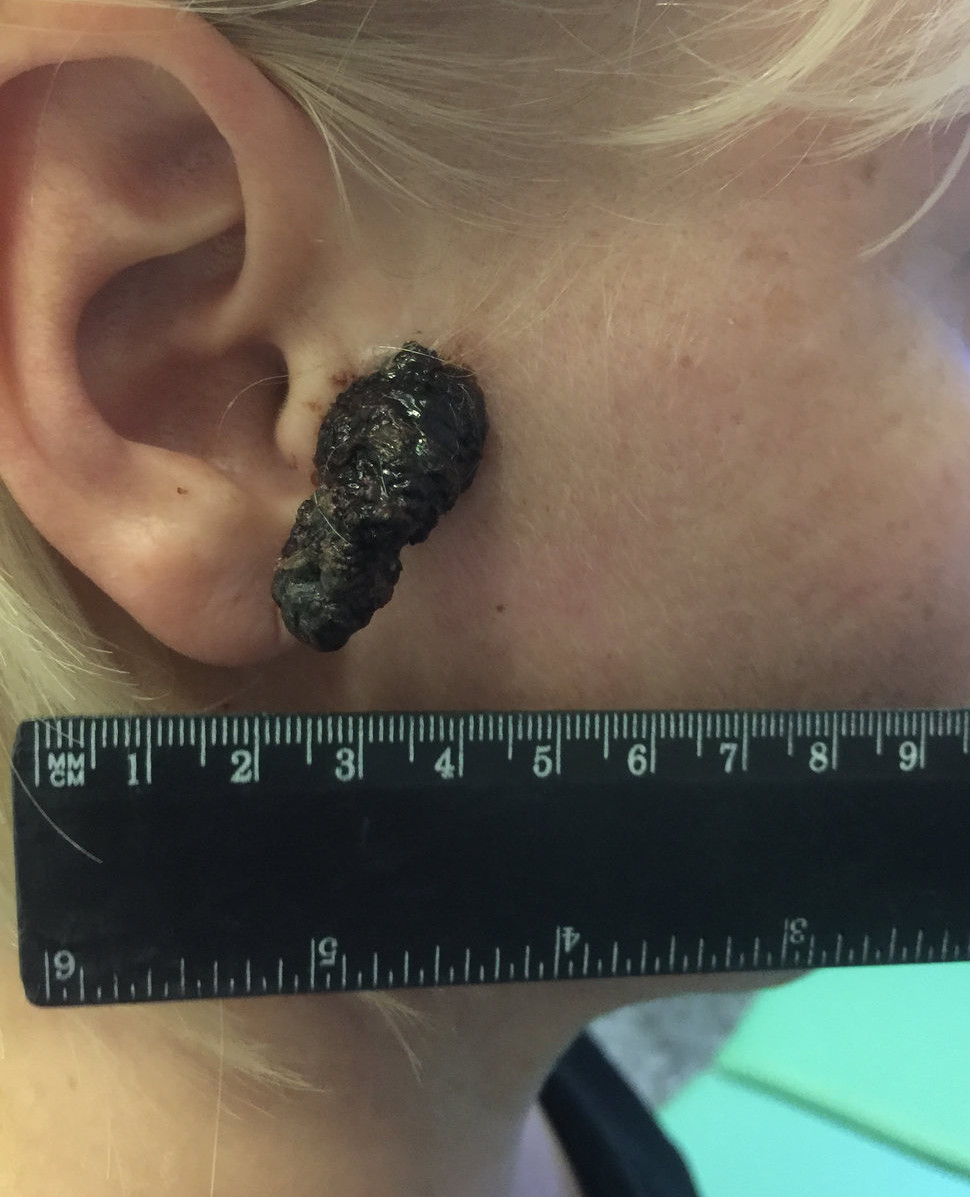
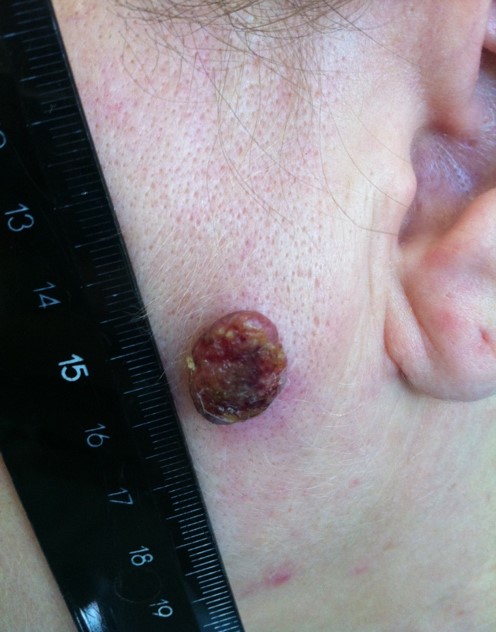
Клиническая картина разнообразна. Размеры, очертание, поверхность, пигментация, плотность опухоли варьируются в широких пределах. Любые изменения, происходящие с родинкой, должны насторожить.
Характерные черты
Опухоль меланома, развивающаяся из невуса, отличается продолжительным нарастанием изменений (вплоть до нескольких лет) и последующей агрессивной трансформацией (1-2 месяца). Ранняя самодиагностика и своевременный осмотр у специалиста помогут выявить симптомы меланомы:
- Гладкая зеркальная поверхность, с исчезновением кожных борозд.
- Увеличение размеров, рост по поверхности.
- Неприятные ощущения в области родинки: зуд, покалывание, жжение.
- Сухость, шелушение.
- Изъязвление, кровотечение.
- Признаки воспалительного процесса в области родинки и окружающих ее тканей.
- Появление дочерних образований.
Внезапное появление подкожных уплотнений и узелков также может свидетельствовать о развивающемся заболевании.
Клиническая классификация. Виды меланомы
Меланома проявляется в различных формах, выделяют 3 основных типа:
- Поверхностно-распространенная.
Опухоль меланоцитарного происхождения. Наиболее часто встречающееся заболевание (от 70 до 75% случаев) среди людей европеоидной расы, среднего возраста. Сравнительно небольшая, сложной формы с неровными краями. Окрас неравномерный, рыже-бурый или бурый, с мелкими вкраплениями синюшного оттенка. Новообразование имеет тенденцию к дефекту ткани, сопровождающемуся выделениями (чаще кровянистыми). Рост возможен как по поверхности, так и вглубь. Переход к фазе вертикального роста может занимать месяцы и даже годы.
Как выглядит меланома на фото?
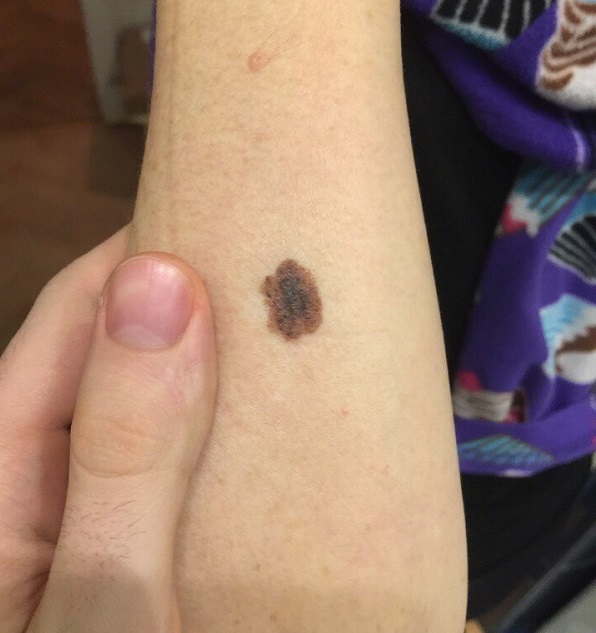
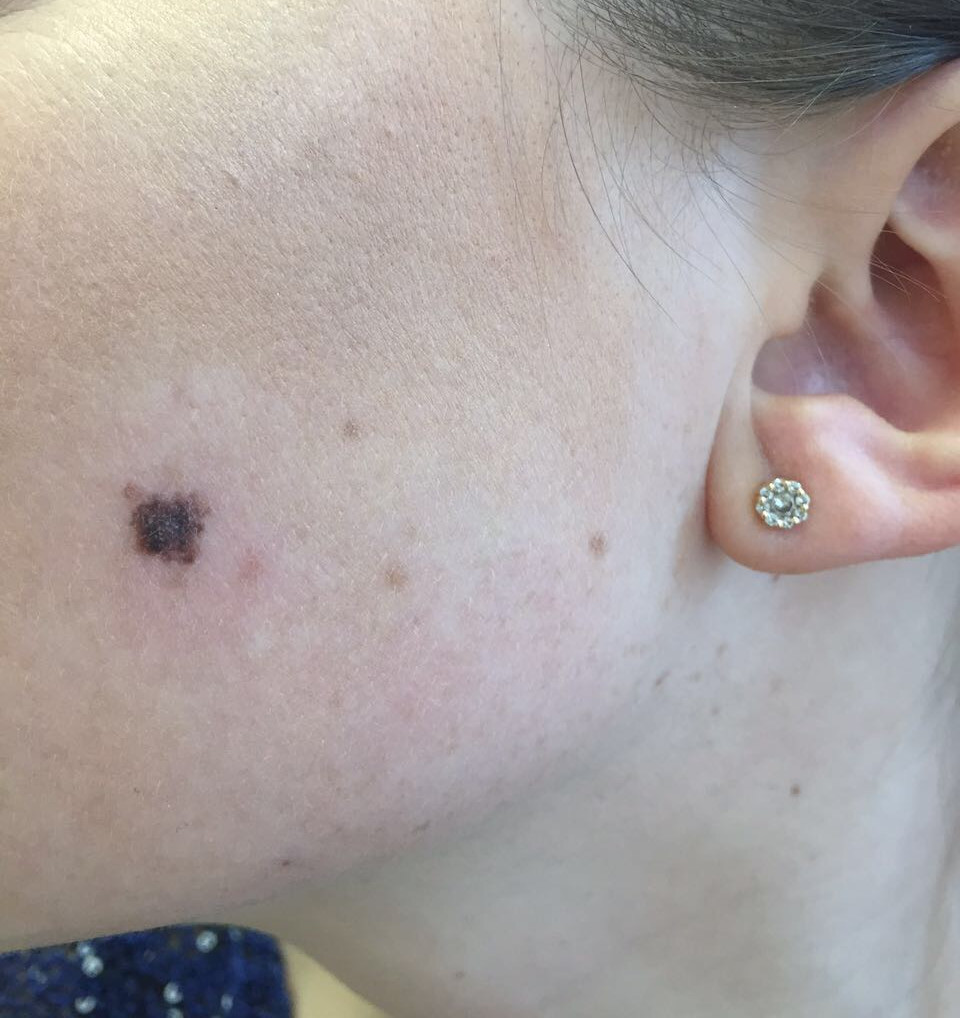

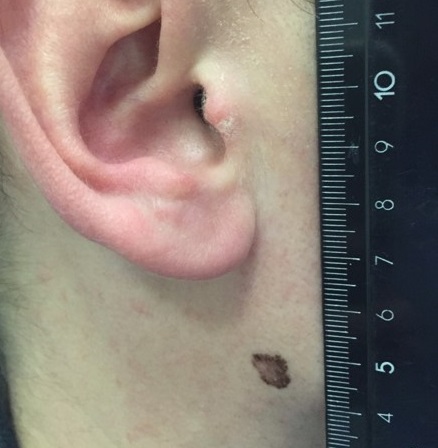
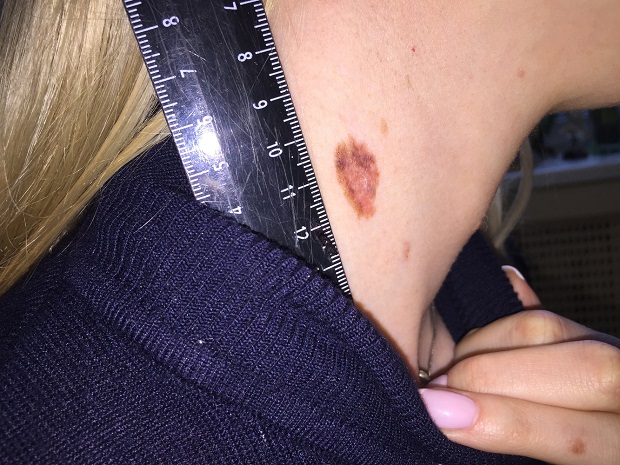
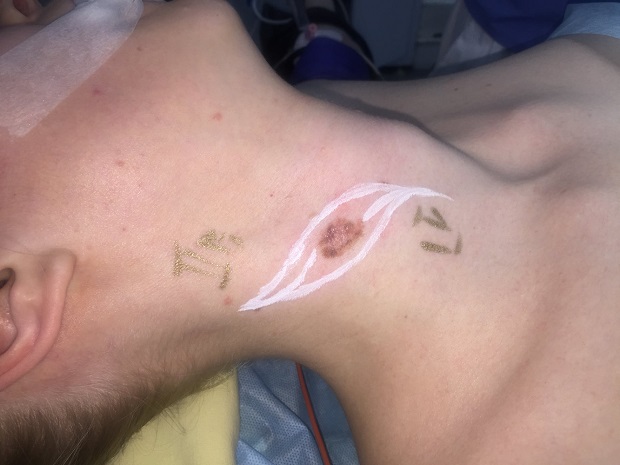
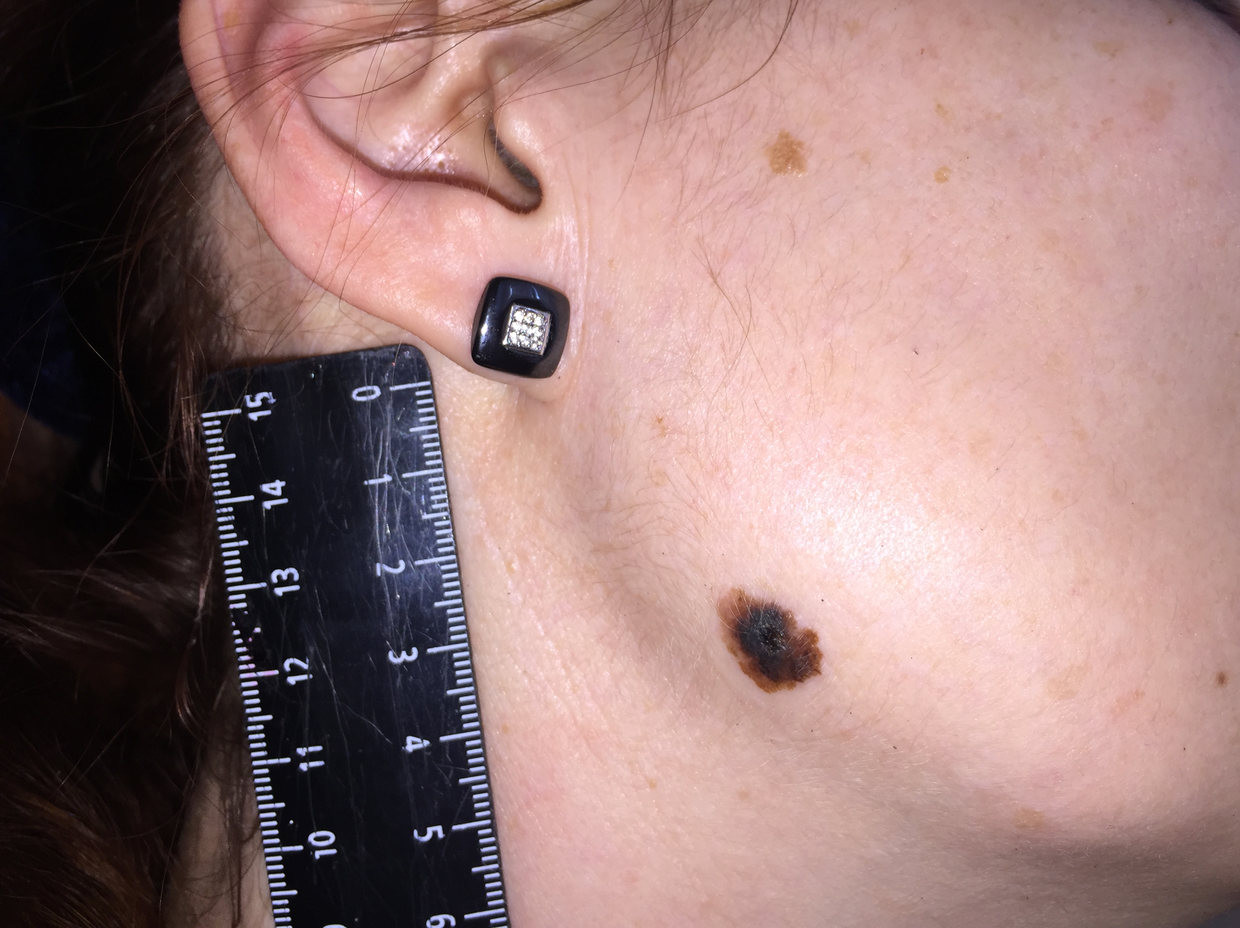
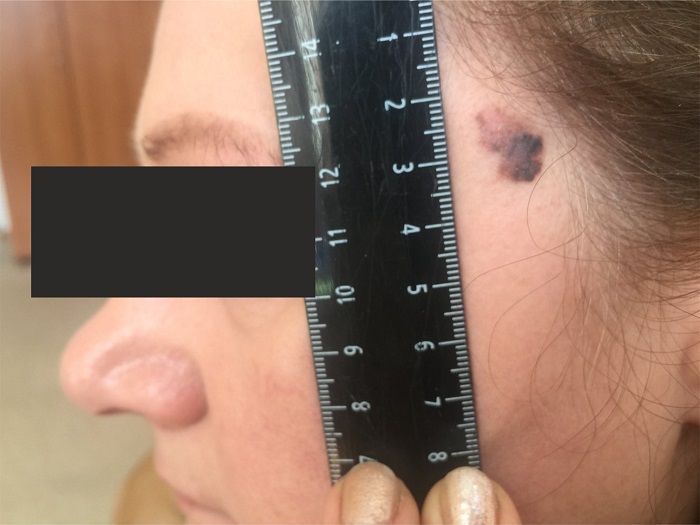
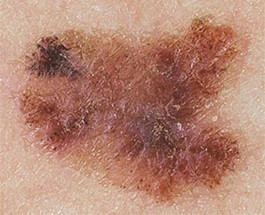
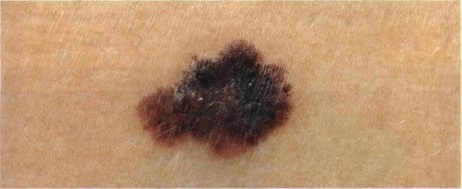
- Узловая.
Нодулярное (уменьшительное от лат. «nodus» — узел) образование встречается реже (14-30%). Наиболее агрессивная форма. Рак меланома характеризуется быстрым ростом (от 4 месяцев до 2 лет). Развивается на объективно неизмененной коже без видимых повреждений или из пигментного невуса. Рост вертикальный. Окрас равномерный, темно-синий или черный. В редких случаях подобная опухоль, имеющая сходство с узелком или папулой может быть не пигментированной.
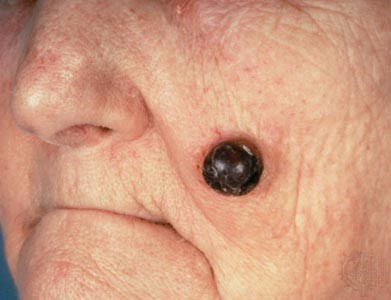
- Злокачественное лентиго.
Заболеванию подвержены лица пожилого возраста (после 60 лет) и выявляется в 5-10% случаев. Открытые участки кожного покрова (лицо, шею, руки) захватывают узелки темно-синего, темно- или светло-коричневого цвета диаметром до 3мм. Медленный радиальный рост опухоли в верхних отделах кожи (20 лет и дольше до вертикальной инвазии в глубокие слои дермы) может захватывать волосяные фоликулы.
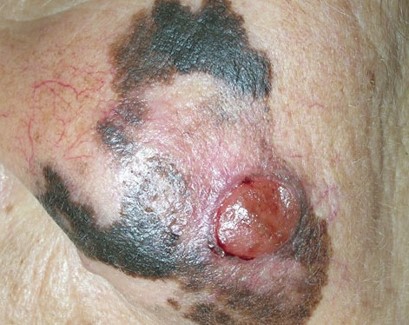
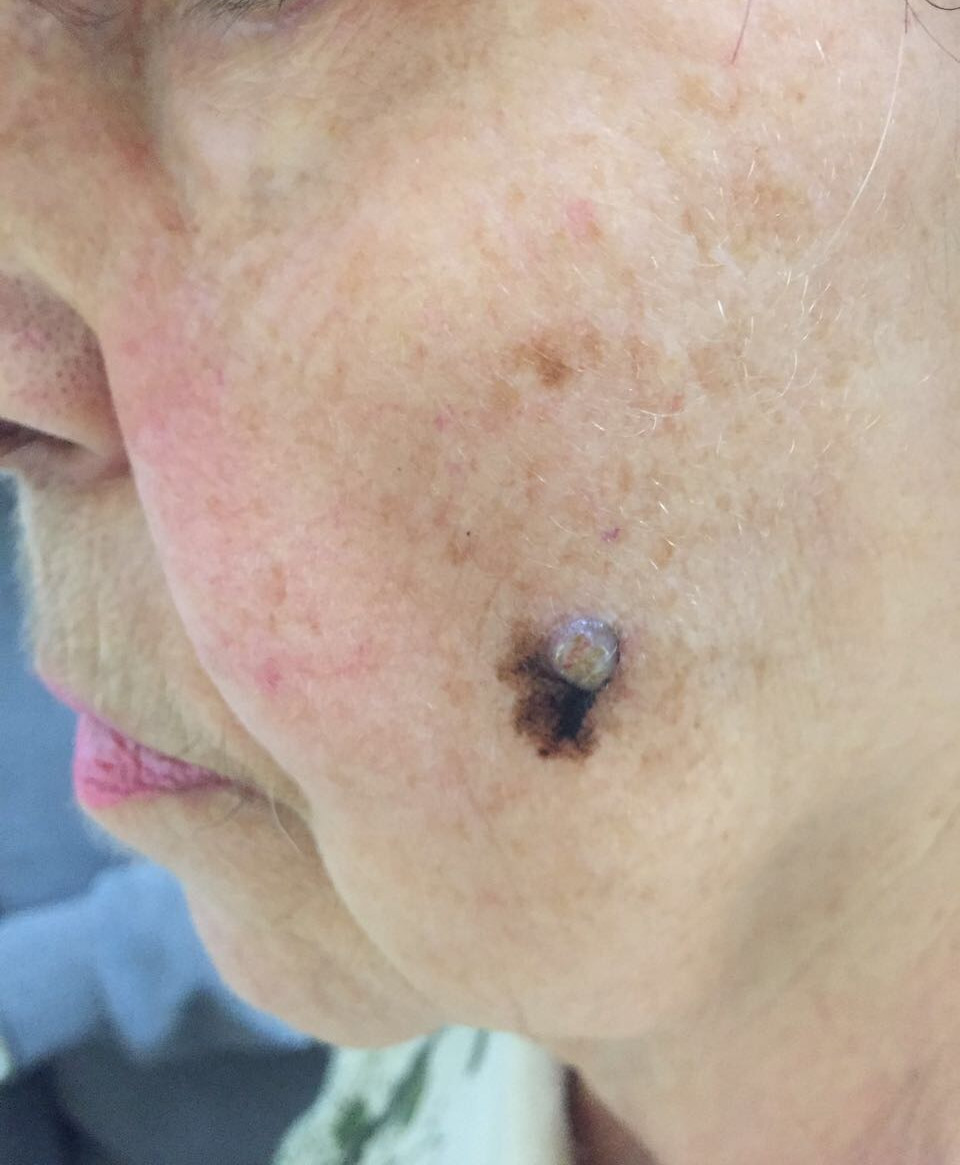
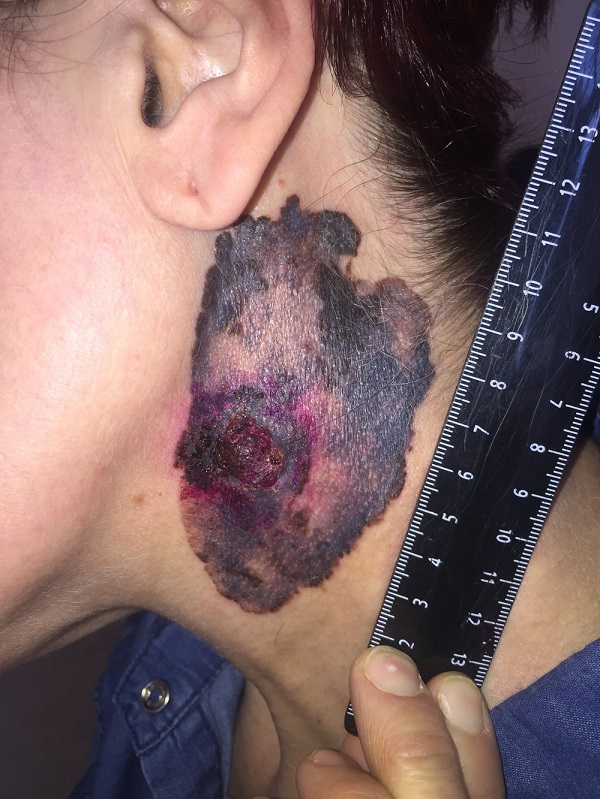
Первые признаки меланомы
Меланома – это приобретение клетками неблагоприятных признаков малигнизации (свойств озлокачествления), выраженное различными симптомами.
Для удобства запоминания признаков меланомы используют правило «ФИГАРО»:
Форма – вздутая над поверхностью;
Изменения – ускоренный рост;
Границы – ажурные, неправильные, изрезанные;
Асимметрия – отсутствие зеркальной схожести двух половинок образования;
Размер – критической величиной считается образование диаметром более, чем 6 мм;
Окраска – неравномерность цвета, включение беспорядочных пятен черного, синего, розового, красного цвета.
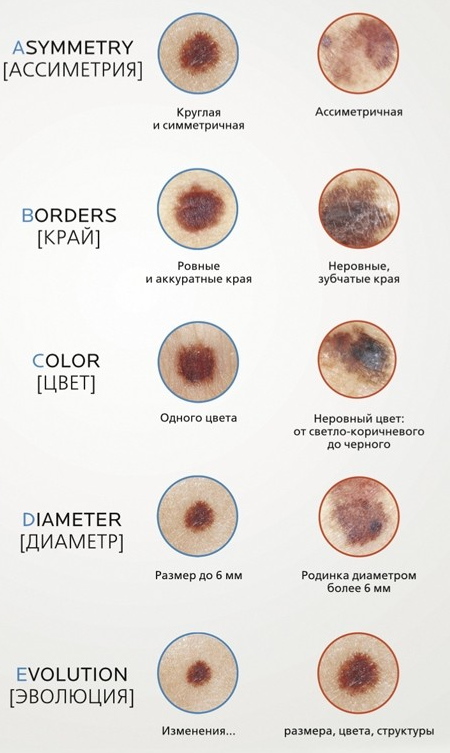
В широкой практике также популярен англоязычный вариант, суммирующий основные, наиболее типичные признаки – «правило ABCDE»:
Asymmetry – асимметричность, при которой, если провести воображаемую черту, делящую образование пополам, одна половина не будет похожа на другую.
Border irregularity – край неровный, фестончатый.
Color – цвет, отличный от других пигментных образований. Возможны вкрапления участков синего, белого, красного цветов.
Diameter – диаметр. Любое образование более 6 мм требует дополнительного наблюдения.
Evolution – изменчивость, развитие: плотности, структуры, размера.
Без специальных исследований сложно определить тип невуса, но вовремя замеченные изменения в характере пятна помогут обнаружить озлокачествление.
Диагностика
- Визуальный метод. Осмотр кожных покровов, с использованием «правила злокачественности».
- Физический метод. Пальпация доступных групп лимфоузлов.
- Дерматоскопия. Оптическое неинвазивное поверхностное исследование эпидермиса при помощи специальных приборов, дающих 10-40-кратное увеличение.
- Сиаскопия. Аппаратный спектрофотометрический анализ, заключающийся в интракутантном (глубинном) сканировании образования.





- Рентген.
- УЗИ внутренних органов и регионарных лимфоузлов.
- Цитологическое исследование
- Биопсия. Возможен как забор образования целиком, так и его части (эксцизионная или инцизионная).
Стадии меланомы
Опухоль имеет несколько стадий развития.
- При нулевой и первой – клетки опухоли располагаются во внешнем слое дермы (локально);
- На второй и третьей – развитие изъязвлений в поражении, распространением на ближайшие лимфоузлы (локально-регионально);
- На четвертой – поражение лимфоузлов, органов, других участков кожи человека (отдаленное метастазирование).
Лечение
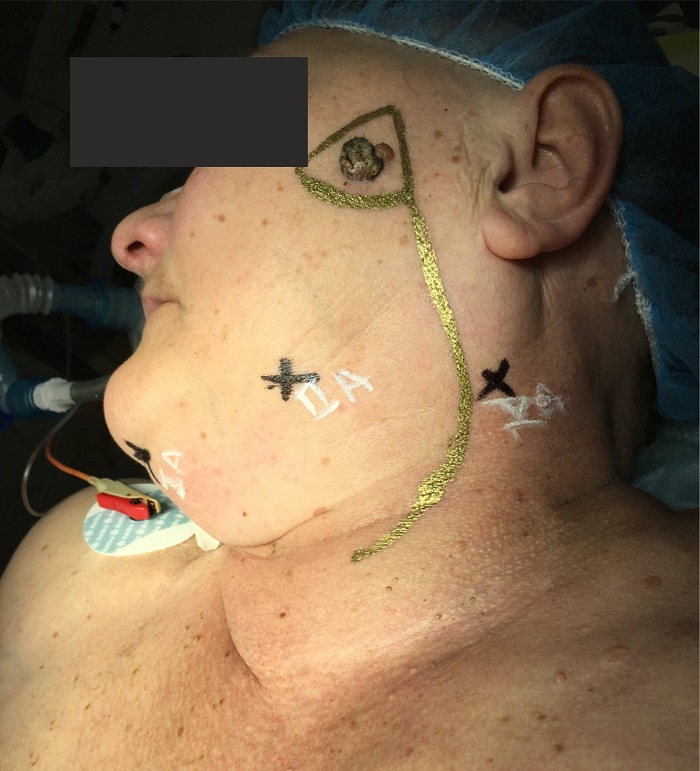
- Лечение локальных местных повреждений состоит в своевременном выявлении и хирургическом вмешательстве. Удаление чаще всего проводится под инфильтрационной анестезией. Для иссечения образований большого размера возможно применение общего обезболивания. Помимо злокачественных образований, существует ряд предмеланомных заболеваний, в которых показан хирургический метод.
- Локально-регионарные повреждения. Лечение включает в себя иссечение с увеличенным захватом площади и лимфодиссекцию пораженных лимфатических узлов. Разновидности нерезектабельных, транзиторно метастазирующих опухолей подвергают изолированной регионарной химиоперфузии. В определенных случаях отлично зарекомендовал себя комбинированный подход, с проведением дополнительной терапии, стимулирующей иммунитет.
- Лечение отдаленных метастазов выполняется монорежимной химиотерапией. Определенные виды мутаций подвергаются воздействию прицельных таргетных препаратов.
Меланома. Прогноз выживаемости
Толщина новообразования, глубина инвазии, локализация, наличие изъязвлений и радикальность вмешательства при лечении болезни имеет важное прогностическое значение.
Радикальное воздействие на поверхностные меланомы обеспечивает пятилетнюю выживаемость в 95 процентах заболеваемости. Опухоль с поражением лимфатических узлов снижает этот процент до 40.
Противопоказания
Принадлежность человека к светочувствительному фототипу, большое количество невусов, атипичные родинки, наличие наследственной предрасположенности, иммунных и эндокринных нарушений – дополнительные факторы в пользу внимательного отношения к кожным новообразованиям. Противопоказано:
- Травматизация
- Самодеятельное удаление родинок
- Длительное пребывание под УФ-излучением без средств защиты кожи
Лечение после операции
При локальных стадиях наблюдение проводится в течение 5 лет. 10 лет – при других формах. Этот срок считается достаточным для обнаружения появления рецидива заболевания. Пациент инструктируется о применении соответствующих средств защиты от УФ лучей, в условиях естественного и искусственного излучения.
Источник
В зависимости от клинико-морфологической картины опухоли производят биопсию сторожевого лимфоузла и/или лимфаденэктомию (удаление регионарных лмфоузлов).
Адъювантная (дополнительная) терапия после выполнения радикальной хирургической резекции показана для стадий IIВ, IIС, III, IV. В настоящее время доказала свою эффективность иммунотерапия меланомы кожи при помощи препаратов рекомбинантного интерферона альфа 2 a,b (ИФН альфа) для стадий IIB и IIC. Для стадий III и IV рекомендована терапия ингибиторами BRAF (вемурафениб, дабрафениб), блокаторами рецептора CTLA4 (ипилимумаб), анти-PD1 терапия (ниволумаб – “Опдиво”).[13][14]
В каждом отдельном случае распространённой меланомы проводится консилиум в составе нескольких специалистов для формирования оптимального плана лечения, который может корректироваться в зависимости от эффективности терапии.
На выбор терапии первой линии у пациентов с метастатической или неоперабельной меланомой кожи влияет множество факторов:
Составляя оптимальный план лечения, всегда нужно учитывать каждый из этих факторов.
Также следует проводить молекулярно-генетическое исследование меланомы на наличие мутаций в 15 экзоне гена BRAF. Для данного исследования можно воспользоваться как архивным опухолевым материалом, так и свежим, полученным с помощью биопсии. Если мутация в указанном гене не подтверждена, желательно исследовать биоптат опухоли на мутацию в гене CKIT.[11][15]
При обнаружении мутации в гене BRAF V600 в первую очередь следует прибегнуть либо к монотерапии анти-PD1, либо к комбинации ингибиторов BRAF и МЕК. Если комбинированное лечения этими ингибиторами или анти-PD1 недоступно, возможно осуществление монотерапии ингибиторами BRAF.[16][17] Лечение проводится до прогрессирования меланомы или до развития выраженных токсических явлений, которые не купируются.
Лучевое лечение, химиотерапия и общая гипертермия (ОГТ) для лечения меланомы не применяются.
Правильное питание рекомендовано всем, в том числе пациентам с меланомой. Неправильное питание, например избыток жиров и алкоголя, а также курение и ультрафиолетовое облучение, негативно влияют на организм человека и могут стать причиной онкологии.
Сколько проживет больной после установления диагноза зависит от уровня инвазии слоёв кожи, её толщины (уровень по Бреслоу) в миллиметрах (до 0,75 мм, 0,76-1,5 мм, 1,51-4 мм, 4 мм и более), митотического индекса, наличия/отсутствия признаков регресса и инвазии сосудов, степени лимфоцитарной инфильтрации опухоли. Также нужно учитывать расположение меланомы, а также возраст и пол пациента.
Толщина опухоли и наличие изъязвления является одним из наиболее важных прогностических факторов (15,18,19).
Так, 5-летняя выживаемость при стадии IA (толщина опухоли до 1 мм включительно, без изъязвления и метастазов, T1aN0M0) составляет 95%. А при IV стадии (опухоль с метастазами во внутренние органы) 5-летняя выживаемость — 7-10%.
Необходимо отметить, что по данным многочисленных исследований тип удаления опухоли (тип биопсии) не влияет ни на общую, ни на безрецидивную выживаемость.[18][19]
Основной фактор риска развития меланомы и иных опухолей кожи — ультрафиолетовое облучение, которое происходит по ряду естественных (солнечные ожоги) и искусственных причин (посещение солярия). Поэтому защита от ультрафиолета лежит в основе первичной профилактики. Риск образования меланомы повышают солнечные ожоги, полученные в детском и подростковом возрасте.
Пациенты с множественными и/или диспластическими родинками, а также с I и II фототипом кожи также относятся к группе риска, поэтому им следует регулярно наблюдаться у онкодерматолога. Наличие меланомы в анамнезе, в том числе среди ближайших родственников, также является показанием к регулярным профилактическим осмотрам.
Рекомендации после лечения меланомы
- проводить регулярный осмотр кожи;
- ограничивать пребывание на солнце, не посещать солярии;
- регулярно использовать солнцезащитные средства.
В некоторых исследованиях показано, что при соблюдении рекомендаций по ограничению инсоляции и регулярном применении средств, защищающих от УФ излучений, у лиц с диспластическими невусами появляется меньше новых пигментных новообразований, а дети, которых защищают от инсоляции в семьях высокого риска, также имеют меньше невусов.
Проблема ограничения инсоляции в качестве профилактики меланомы кожи существует во всём мире. Загар считается показателем красоты, молодости и здоровья (особенно у женщин). Но на самом деле УФ излучения вызывают повреждение ДНК, преждевременное старение кожи, а также способствуют иммуносупрессии. В связи с этим Всемирная организация здравоохранения относит УФ установки , используемые в соляриях, к канцерогенам. Но не смотря на это женщины активно пользуются соляриями. Так, по данным Европейского онкологического института, только в 2008 году в европейских странах было зарегистрировано 3438 новых случаев меланомы, которые возникли у женщин после посещения соляриев.[20]
Наибольшее повреждение коже наносят ультрафиолетовые лучи с длиной волны 320-400 нм (УФО-А) и 290-320 нм (УФО-В). Применение солнцезащитных средств с фильтрами широкого спектра при правильном использовании эффективно защищают кожу от солнечных лучей.
Также для профилактики необходимо:
- избегать нахождения под открытым солнцем с 11:00 до 16:00 (периода наиболее интенсивного излучения УФ);
- носить одежду. Защищающую от прямых солнечных лучей (рубашки с длинными рукавами, шляпы с широкими полями, солнцезащитные очки).
Первичная профилактика меланомы кожи — непростая задача, которая требует не только наблюдения у специалиста, но и соблюдения его рекомендаций пациентами.
Основной фактор увеличения продолжительности жизни людей с меланомой кожи — ранняя диагностика опухоли. Этот способ профилактики является вторичным. Поэтому знание факторов риска, симптомов заболевания, а также дерматоскопия и патогистология очень важны в клинической практике дерматолога и онколога. Необходимо активно выявлять людей с повышенным риском развития меланомы и проводить динамическое наблюдение.
- Молочков В.А., Демидов Л.В. и др. Меланоцитарные невусы и меланома кожи. — М.: Литтера, — 2012.
- Хэбиф Т.П. Кожные болезни: Диагностика и лечение / Пер. с англ. / Под общ. Ред. Акад. РАМН, проф. А.А.Кубановой. — М.: МЕДпресс-информ, — 2006.
- Ламоткин И.А. Онкодерматология: атлас и учебное пособие. — М., 2017.
- Саламова И.В., Мордовцева В.В, Ламоткин И.А. Проблема профилактики меланомы кожи у пациентов с множественными невусами // Клиническая дерматология и венерология. — 2014. —№ 2. — С. 110-114.
- Potrony M. et al. Update in genetic susceptibility in melanoma // Ann. Transl. Med. — 2015. —№ 3.
- Галил-Оглы Г.А., Молочков В.А., Сергеев Ю.В. Дерматоонкология. — М., 2005.
- Nathansohn N., Orenstein A., Trau H., Liran A., Schachter J. Pigmented lesions clinic for early detection of melanoma: preliminary results // Isr Med Assoc J. — 2007; 9(10): 708-12.
- Сергеев Ю.Ю., Мордовцева В.В. Опыт диагностики меланомы кожи диаметром мене 6 мм // Клиническая дерматология и венерология. — 2018. — Т.17. — № 4.
- Argenziano G. et al. Early diagnosis of melanoma: what is the impact of dermoscopy // Dermatol Ther. — 2012; 25(5): 403-9.
- Nikolin B., Djan I., Trifunovic J., Dugandzija T., et al. MIA, S100 and LDH as important predictors of overall survival of patients with stage IIb and IIc melanoma // J BUON. — 2016; 21(3): 691-97.
- Davies H., Bignell G.R., Cox C., Stephens P., et al. Mutations of the BRAF gene in human cancer // Nature. — 2002; 417(6892): 949-54.
- Abu-Abed S., Pennell N., Petrella T., Wright F., et al. KIT gene mutations and patterns of protein expression in mucosal and acral melanoma // J Cutan Med Surg. — 2012; 16(2): 135-42.
- Kirkwood J.M., Ibrahim J.G., Sondak V.K., Richards J., et al. High- and low-dose interferon alfa-2b in high-risk melanoma: first analysis of intergroup trial E1690/S9111/C9190 // Journal of clinical oncology : official journal of the American Society of Clinical Oncology. — 2000; 18(12): 2444-458.
- Wheatley K., Ives N., Eggermont A., Kirkwood J., et al on behalf of International Malignant Melanoma Collaborative Group. Interferon-{alpha} as adjuvant therapy for melanoma: An individual patient data meta-analysis of randomised trials // ASCO Meeting Abstracts. — 2007; 25(18): 8526.
- Dummer R., Hauschild A., Lindenblatt N., Pentheroudakis G., et al. Cutaneous melanoma: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Annals of oncology : official journal of the European Society for Medical Oncology // ESMO. — 2015; 26(5): 126-32.
- Ribas A., Gonzalez R., Pavlick A., Hamid O., et al. Combination of vemurafenib and cobimetinib in patients with advanced BRAF(V600)-mutated melanoma: a phase 1b study // The Lancet Oncology. — 2014; 15(9): 954-65.
- Larkin J., Chiarion-Sileni V., Gonzalez R., Rutkowski P., et al. Overall Survival Results From a Phase III Trial of Nivolumab Combined With Ipilimumab in Treatment-naïve Patients With Advanced Melanoma (CheckMate 067) // AACR Annual Meeting. — 2017.
- Mohsin M., et al. The rate of melanoma transection with various biopsy techniques and influence of tumor transection on patient survival // J.Am.Acad.Dermatol. — 2012; 68(3).
- Molenkamp B.G. et al. Non-Radical Diagnostic Biopsies Do Not Negatively Influence Melanoma Patient Survival // An.Surg.Oncology. — 2007; 14(4).
- Shellenberger R., Nabhan M., Kakaraparthi S. Melanoma screening: a plan for improving early detection // Ann. Med. — 2016; 48(3): 142-48.
Источник
Этиология и патогенез меланомы1. Инсоляция как причина развития меланомы. Одним из основных пусковых механизмов развития меланомы является увеличение суммарного времени воздействия УФО на кожу человека, не всегда генетически к этому подготовленную. Избыточная инсоляция приводит не только к повреждению кератиноцитов и меланоцитов, но и вызывает специфическую иммуносупрессию, связанную с нарушением функции естественных киллеров, что сопровождается повышенным риском развития неходжкинских лимфом и опухолей кожи, включая меланому. Избыточная инсоляция особенно вредна в детском возрасте. Шванновские клетки и дендриты, контактирующие с меланоцитами, в условиях УФО проникают в базальный слой эпидермиса. К провоцирующим факторам, вызывающим меланому кожи, относятся также три и более эпизода тяжелых солнечных ожогов кожи в течение жизни . 2. Фенотипические характеристики кожи. Такие фенотипические признаки, как светлая пигментация кожи, русые или рыжие волосы, голубые или зеленые глаза, выраженная склонность к появлению веснушек и развитию солнечных ожогов (I—II фототип кожи) могут предрасполагать к возникновению меланомы.
3. Доброкачественные меланоцитарные новообразования. В 30—50% случаев меланомы развиваются из предшествующего доброкачественного пигментного образования. Кроме того, к факторам риска относится наличие у пациентов более 50 меланоцитарных невусов диаметром > 2 мм, а также трех и более диспластических невусов. В настоящее время считается, что только 20% меланом имеют гистологические доказательства трансформации из меланоцитарных невусов (в 43% случаев — из диспластических, в 57% — из других видов невусов). Предложен еще один критерий, предполагающий повышенный риск развития меланомы: наличие более 10 родинок размером > 2 мм у пациентов в возрасте до 30 лет с локализацией в области лица. Кроме того, ранее считалось, что активация и малигнизация меланоцитарных невусов происходит в период полового созревания, беременности и климактерических перестроек. В настоящее время доказано, что гормональные изменения у беременных не стимулируют возникновение меланомы кожи. Однако, возможно, и существует гормональное влияние на развитие данной злокачественной опухоли, так как у кастрированных по каким-либо причинам мужчин или женщин меланомы не наблюдаются. Меланомы могут также развиваться на фоне врожденных невомеланоцитарных невусов, преимущественно гигантских, о чем подробно изложено в части III данного атласа. 4. Семейный анамнез как причина развития меланомы. Установлено, что пациенты с семейной меланомой составляют 10—15% от всех больных с меланомой. Меланома считается семейной, если помимо пациента она была диагностирована еще у родственников первой (родители, дети, братья, сестры) и/или второй (дедушки и бабушки и другие) степени родства. Случай меланомы у одного родственника первой степени родства удваивает риск развития этой опухоли. 5. Анамнез. Возникновение меланомы и интенсивность ее опухолевой атаки зависит от силы и продолжительности стресса (особенно в связи со смертью ближайших родственников). Наличие меланомы в анамнезе увеличивает риск повторной первичной меланомы, при этом возможно развитие множественных первичных меланом. Примерно у половины пациентов с множественными первичными меланомами вторая первичная меланома возникает в той же анатомической области, и примерно у половины больных вторая первичная меланома появляется в течение года после постановки первого диагноза. Повторные первичные меланомы могут развиваться через десятилетия после выявления первичной опухоли. 6. Генетические нарушения как причина развития меланомы. Мутации в некоторых генах (CDKN2A, BRAF и MC1R) могут провоцировать развитие меланомы. Мутации в гене опухолевого супрессора, ингибитора циклинзависимой киназы 2а (CDKN2A) встречаются в 40% случаев наследуемой меланомы. CDKN2A кодирует два генетических продукта: р16 (ингибитор киназы 4 а) и рl4ARF (альтернативная рамка считывания). Продукт р16 является регулятором клеточного цикла, связывающим и подавляющим циклинозависимые киназы CDK4 или CDK6, тем самым останавливая клеточный цикл в фазе G1. Если функция р16 отсутствует или инактивирована в результате мутации, неограниченная активность CDK4 приводит к фосфорилированию протеина ретинобластомы и, как следствие, к высвобождению фактора транскрипции E2-F и индукции S-фазы. Эта последовательность событий приводит к увеличению клеточной пролиферации, которая в отсутствие регуляции в контрольных точках приводит к неограниченному росту и новообразованию. Мутации гена серин/треониновая киназа (BRAF) выявляют в 66% случаев меланом. Мутации BRAF значительно чаще встречаются при меланомах, развивающихся у больных на участках кожи, подверженных эпизодическому воздействию солнечного света. Мутации в рецепторе меланокортина-1 (MC1R) повышают риск развития меланомы примерно в 2—4 раза в общей популяции. Эта мутация связана с формированием фенотипа с рыжими волосами и светлой кожей.
– Также рекомендуем “Гистологические типы меланом – морфология” Оглавление темы “Меланома”:
|
Источник