Лечение папилломы вирусной инфекции

Папиллома – доброкачественное опухолевидное образование, имеющее вирусную природу. Формирование патологического нароста на эпидермисе провоцирует явный косметический дефект, на внутренних органах – может стать причиной кровотечения и язвочек, а в гортани — нарушает голос и дыхательную функцию. Несмотря на успешное лечение, есть риск рецидива с осложнениями, а именно перерождение в злокачественное образование. Лечение папилломавируса проводится комплексно, помимо приема таблеток проводится лазерное удаление новообразований.
Особенности диагностики
Папилломовирусная инфекция объединяет группу патологий, развитие которых обусловлено действием ВПЧ. Данный микроорганизм способен провоцировать серьезные проблемы со здоровьем. Он поражает кожный покров, слизистые оболочки, может передаваться половым путем и в случае кожного контакта. В основном фиксируются такие проявления вируса:
- кондиломы остроконечные;
- папилломы;
- бородавки;
- интраэпителильная цервикальная неоплазия;
- папилломатоз гортани.
Диагностика заболевания осуществляется дерматологом, венерологом. Учитывая большую разновидность вируса, поставить достоверный диагноз в результате визуального осмотра крайне сложно. Это возможно в случае остроконечных кондилом, однако отсутствует информация об онкогенности, типе самого вируса. Если имеется подозрение на ВПЧ, важно осуществить ПЦР-диагностику ДНК вируса.
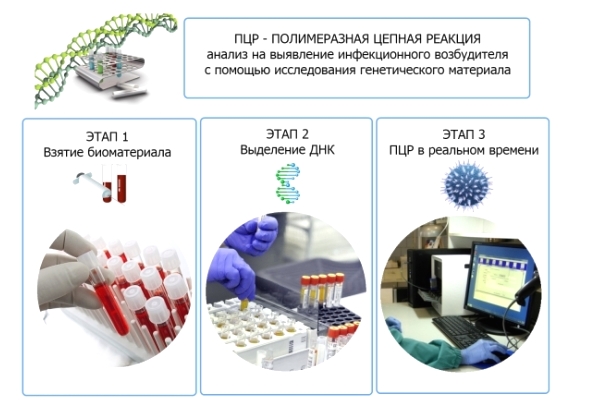
Когда основным способом терапии остается удаление папилломы, то параллельно необходимо провести биопсию для цитологического исследования. Это позволит получить самый точный результат, касающийся малигнизации, степени изменений в человеческом организме.
Важно помнить, что нелеченные, продолжительные папилломы становятся главной причиной онкологии.
Эффективные способы борьбы с вирусом
В каждом случае схема терапии подбирается строго индивидуально. Когда в процессе диагностики выявляют вирус папилломы человека, но симптоматика еще отсутствует, проводится превентивное лечение цитостатиками. С ее помощью можно легко «усыпить» ВПЧ на несколько лет. Лица, являющиеся носителями вируса, обязаны регулярно проводить ПЦР-диагностику, использовать только проверенные средства контрацепции — презервативы, чтобы не заразить полового партнера.
Если вирус проявляется на кожном покрове, слизистой оболочке, рекомендовано прибегнуть к следующим методам:
- удаление лазером;
- криодеструкция;
- хирургическое иссечение;
- электрокоагуляция;
- радиоволновой метод.
Удаление папиллом не дает гарантии избавления от появления новых образований. Именно поэтому, больным рекомендуют периодически проводить обследование, а также проходить курс противовирусного лечения. Зачастую ВПЧ передается половым путем, поэтому следует обезопасить партнера, используя презерватив. В случае планирования беременности, нужно осуществить диагностику и лечение, чтобы уменьшить риски заражения ребенка во время родов.
Разновидности медикаментозных препаратов от ВПЧ
Лечение вируса должно быть комбинированным, осуществляться по нескольким направлениям одновременно. Для этого принято использовать такие лекарственные препараты:
- Иммуномодуляторы. Предназначены для укрепления и усиления иммунной системы человека, чтобы вести активную борьбу с вирусом.
- Противовирусные средства. Способствуют снижению интенсивности влияния ВПЧ на больного.
- Крема, мази. Помогают удалять наросты.
Назначать любой из медикаментов может только врач, крайне не желательно заниматься самолечением!
В большинстве случаев, папилломы исчезают самостоятельно — после качественной комплексной терапии.
Особенности назначения лекарственных средств
- Изопринозин. Это мощное иммуностимулирующее средство с ярко-выраженным противовирусным эффектом.
 Таблетки необходимо пить после приема пищи, соблюдать инструкцию, так как имеется ряд противопоказаний. Изопринозин способствует активизации защитных функций, усилению производства лейкоцитов и иммуноглобулинов, что обеспечивает уничтожение вируса. В каждой таблетке содержится 500 мг активного вещества, а именно – инозина пранобекса. Детям старше 12 лет и взрослым назначают по 1-2 таблетки четыре раза в сутки, запивая большим количеством воды. Продолжительность лечебного курса от двух недель до месяца, затем делается тридцатидневный перерыв. Лечение повторяется дважды. Есть риск развития побочного эффекта – ухудшение работ ЖКТ.
Таблетки необходимо пить после приема пищи, соблюдать инструкцию, так как имеется ряд противопоказаний. Изопринозин способствует активизации защитных функций, усилению производства лейкоцитов и иммуноглобулинов, что обеспечивает уничтожение вируса. В каждой таблетке содержится 500 мг активного вещества, а именно – инозина пранобекса. Детям старше 12 лет и взрослым назначают по 1-2 таблетки четыре раза в сутки, запивая большим количеством воды. Продолжительность лечебного курса от двух недель до месяца, затем делается тридцатидневный перерыв. Лечение повторяется дважды. Есть риск развития побочного эффекта – ухудшение работ ЖКТ. - Гроприносин. Это один из лучших аналогов предыдущего средства, в составе имеется такое вещество, как инозин. Оказывает противовирусный и иммуномодулирующий эффект.
 Суточная доза равна восьми таблеткам, длительность терапии может варьироваться от одной до двух недель. В некоторых случаях Гроприносин принимают в течение шести месяцев, соблюдая перерывы. Все зависит от частоты рецидивов, степени тяжести состояния. Обладает более мягким воздействием, нежели Изопринозин, поэтому их прописывают лицам преклонного возраста со стенокардией.
Суточная доза равна восьми таблеткам, длительность терапии может варьироваться от одной до двух недель. В некоторых случаях Гроприносин принимают в течение шести месяцев, соблюдая перерывы. Все зависит от частоты рецидивов, степени тяжести состояния. Обладает более мягким воздействием, нежели Изопринозин, поэтому их прописывают лицам преклонного возраста со стенокардией. - Ацикловир. Форма выпуска препарата – крем, мазь, таблетки.
 Является синтетическим аналогом пуринового основания. Наблюдается иммуностимулирующий эффект, способствует блокировке продуцирования вирусной ДНК, что мешает размножению патогенных микроорганизмов. Разрешен прием детям старше двух лет. Схема употребления – 5 раз в стуки. Если форма патологии слишком тяжелая, то разовая дозировка увеличивается до двух таблеток. Среди противопоказаний можно отметить аллергию на состав и период грудного вскармливания. С особой осторожностью пить во время беременности, а также в случае недостаточности почек.
Является синтетическим аналогом пуринового основания. Наблюдается иммуностимулирующий эффект, способствует блокировке продуцирования вирусной ДНК, что мешает размножению патогенных микроорганизмов. Разрешен прием детям старше двух лет. Схема употребления – 5 раз в стуки. Если форма патологии слишком тяжелая, то разовая дозировка увеличивается до двух таблеток. Среди противопоказаний можно отметить аллергию на состав и период грудного вскармливания. С особой осторожностью пить во время беременности, а также в случае недостаточности почек. - Ликопид. Оказывает сильнейшее иммуностимулирующее воздействие на организм человека. Обеспечивает борьбу с ВПЧ, патогенными микроорганизмами и грибками.
 Ликопид помогает усиливать лекарственный эффект от всех остальных препаратов. Основное преимущество заключается в том, что у него нет никаких противопоказаний, поэтому разрешен для терапии малышей. Дозировка – по одной таблетке трижды в сутки в течение двух недель. После курса нужен десятидневный перерыв, а затем повторный прием.
Ликопид помогает усиливать лекарственный эффект от всех остальных препаратов. Основное преимущество заключается в том, что у него нет никаких противопоказаний, поэтому разрешен для терапии малышей. Дозировка – по одной таблетке трижды в сутки в течение двух недель. После курса нужен десятидневный перерыв, а затем повторный прием. - Аллокин-Альфа. Препарат обладает комплексным эффектом: иммуностимулирующим и противовирусным. Производится в форме порошка в ампулах, на его основе готовят раствор для инъекций.
 Больному делают не менее шести уколов через день. Лекарственное средство вводится в дозировке 1 миллиграмм за раз. Аллокин-Альфа существенно снижает риск повторного проявления заболевания. Подходит для мужчин и женщин, но самые лучшие результаты зафиксированы на ранней стадии болезни. Если речь идет о новых наростах, то от них легко избавиться даже без оперативного вмешательства. Противопоказания к использованию: период беременности, детский возраст.
Больному делают не менее шести уколов через день. Лекарственное средство вводится в дозировке 1 миллиграмм за раз. Аллокин-Альфа существенно снижает риск повторного проявления заболевания. Подходит для мужчин и женщин, но самые лучшие результаты зафиксированы на ранней стадии болезни. Если речь идет о новых наростах, то от них легко избавиться даже без оперативного вмешательства. Противопоказания к использованию: период беременности, детский возраст. - Иммуномакс. Препарат растительного происхождения весьма эффективный в борьбе с ВПЧ. Помогает стимулировать, активизировать противовирусный иммунитет.
 Форма выпуска – порошок для инъекций. В основном назначается после оперативного удаления папилломы, чтобы предотвратить рецидив. Внутримышечный укол делается на первый, второй и третий день, повтор курса на восьмые, девятые, десятые сутки.
Форма выпуска – порошок для инъекций. В основном назначается после оперативного удаления папилломы, чтобы предотвратить рецидив. Внутримышечный укол делается на первый, второй и третий день, повтор курса на восьмые, девятые, десятые сутки. - Вобэнзим. Отлично справляется с воспалившимися папилломами. Снимает отечность, устраняет жжение и зуд пораженной части кожного покрова. Препарат является комплексным, основные свойства: противоотечное, противовоспалительное, вторичное анальгезирующее, иммуномодулирующее, фибринолитическое.
 В начале терапии принимать по 5-10 драже трижды в сутки, затем снизить дозировку до 3-5 штук за полчаса до принятия пищи. Противопоказания: вероятность кровотечений, персональная непереносимость. Можно принимать во время лактации и беременности.
В начале терапии принимать по 5-10 драже трижды в сутки, затем снизить дозировку до 3-5 штук за полчаса до принятия пищи. Противопоказания: вероятность кровотечений, персональная непереносимость. Можно принимать во время лактации и беременности. - Полиоксидоний. Имеет несколько форм выпуска: порошок, свечи, таблетки. Что касается порошка, то его используют для приготовления раствора для инъекции.
 Использование свечей может быть ректальным, вагинальным. Курс терапии – двадцать суппозиториев, первые трое суток по одной штуке, затем через день. Отмечается прекрасная переносимость и результативность.
Использование свечей может быть ректальным, вагинальным. Курс терапии – двадцать суппозиториев, первые трое суток по одной штуке, затем через день. Отмечается прекрасная переносимость и результативность. - Веррукацид. Это отличный выбор для тех, кто предпочитает лечить папилломы с помощью капель. В комплекте имеется удобный аппликатор, обеспечивающий точное нанесение на папиллому. Препарат считается новым, поэтому в нем имеется множество актуальных, действенных наработок.
 Капать точечно на пораженную часть кожного покрова — трижды в сутки. В составе имеется активное вещество – метакрезол. Наблюдается эффективное влияние на опухолевидный нарост, удается не только прижечь, но и уничтожить вирусную инфекцию.
Капать точечно на пораженную часть кожного покрова — трижды в сутки. В составе имеется активное вещество – метакрезол. Наблюдается эффективное влияние на опухолевидный нарост, удается не только прижечь, но и уничтожить вирусную инфекцию. - Кондилин. Уникальные капли с растительным составом. Основной способ влияния: прижигание, подсушивание, а также противоопухолевый эффект.
 Наносить на папиллому утром и вечером в течение четырех дней. После этого нужен перерыв на пять суток, курс повторить. Общая длительность терапии не должен превышать пяти недель. Важно знать, что действие предложенного препарата можно назвать агрессивным, поэтому стоит пользоваться аккуратно и в ограниченном количестве. Не допускать соприкосновения со здоровым эпидермисом.
Наносить на папиллому утром и вечером в течение четырех дней. После этого нужен перерыв на пять суток, курс повторить. Общая длительность терапии не должен превышать пяти недель. Важно знать, что действие предложенного препарата можно назвать агрессивным, поэтому стоит пользоваться аккуратно и в ограниченном количестве. Не допускать соприкосновения со здоровым эпидермисом. - Ферезол. Препарат занимает лидирующую позицию среди всех лекарств, предназначенных для борьбы с папилломами, родинками, кондиломами, бородавками. Масляная жидкость имеет множество положительных отзывов.
 Средство наносится на пораженный участок, нельзя касаться здоровой кожи. Осуществлять непрерывное смазывание в течение десяти-сорока пяти минут, все зависит от размера опухолевидного образования. Приблизительное количество манипуляций – 5.
Средство наносится на пораженный участок, нельзя касаться здоровой кожи. Осуществлять непрерывное смазывание в течение десяти-сорока пяти минут, все зависит от размера опухолевидного образования. Приблизительное количество манипуляций – 5. - Кераворт. В креме содержится 5% синтетический иммуномодулятор имихимод. Подходит для комплексного лечения новообразований.
 Наносить на кожный покров три раза в неделю перед сном, утром смыть теплой водой. В период беременности использовать нежелательно, исключением является множественное образование папиллом. Продается по рецепту. Несмотря на высокую эффективность, иногда возникают такие побочные эффекты, как боль, зуд, жжение в области нанесения.
Наносить на кожный покров три раза в неделю перед сном, утром смыть теплой водой. В период беременности использовать нежелательно, исключением является множественное образование папиллом. Продается по рецепту. Несмотря на высокую эффективность, иногда возникают такие побочные эффекты, как боль, зуд, жжение в области нанесения.
Помимо перечисленных препаратов, многие пациенты используют альтернативные средства домашнего пользования: суперчистотел, йод, перекись водорода и ляписный карандаш.
Выбор лекарственного препарата напрямую зависит от степени поражения, размера новообразования и области локализации, онкогенности. В любом случае, не нужно экспериментировать, рисковать собственным здоровьем и жизнью. Если есть подозрение на вирус папилломы человека, важно без замедления посетить дерматолога или же венеролога. Пройти полную диагностику, приступить к своевременному и грамотному лечению, учитывая все противопоказания и исключения. Учитывая то, что нет стопроцентного шанса полного излечения, важно постоянно обследоваться, сдавать анализы. Что касается медикаментозных препаратов, то наиболее эффективными, актуальными остаются иммуномодуляторы и противовирусные средства.
Видео по теме:
Источник
Над статьей доктора
Борисова Э. В.
работали
литературный редактор
Юлия Липовская,
научный редактор
Сергей Федосов
Дата публикации 24 апреля 2019Обновлено 3 октября 2019
Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом.[1][2][4]
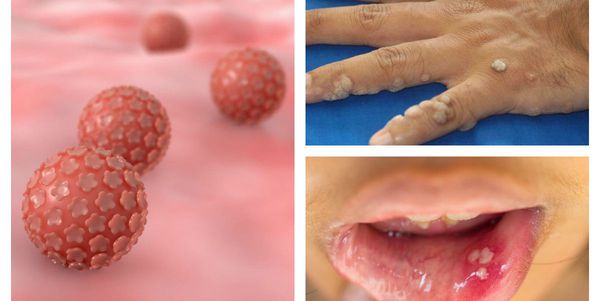
ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее.[9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов. Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы папилломы
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров.[1][2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий.[3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);
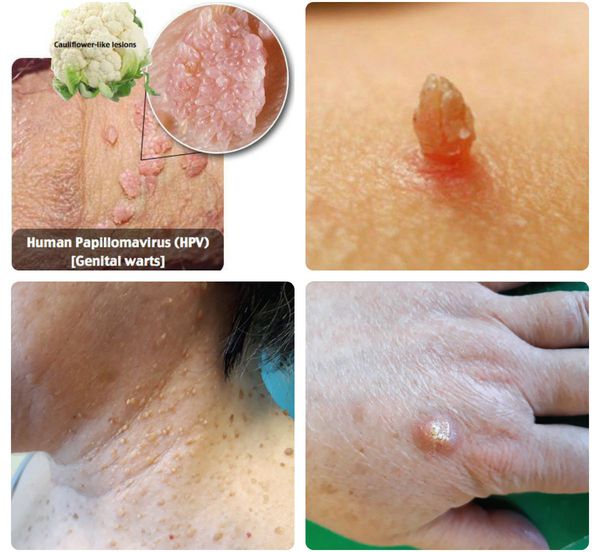
- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломы
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку.[1][2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).
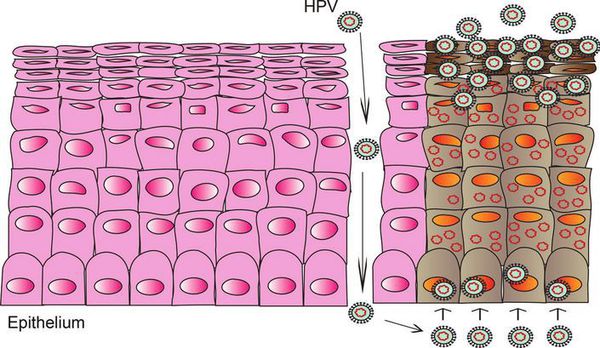
В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии.[12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломы
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы:[8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Максимально опасными считаются 16-й и 18-й типы: на их долю приходится до 70% случаев рака шейки матки.[7][8]
Клинические формы папилломавирусной инфекции:[5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.
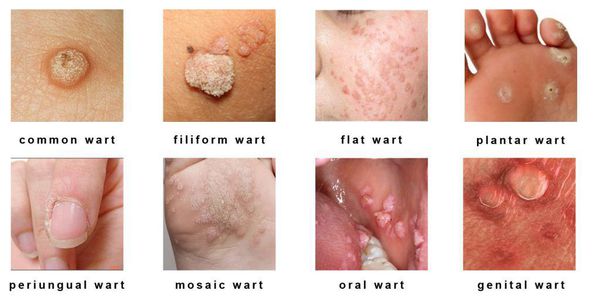
Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломы
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:
- Рак шейки матки. Связь этого заболевания с ВПЧ максимально доказана и изучена.[6][7][9] С инфицированностью 16-м типом вируса обычно связано развитие плоскоклеточной карциномы. 18-й тип чаще провоцирует аденокарциному — железистый рак, который поражает не многослойный плоский, а железистый эпителий слизистой оболочки. Такое заболевание является наиболее агрессивной формой онкологии. Рак шейки матки по распространённости находится на четвёртом месте в мире среди злокачественных новообразований у женщин, но он практически не развивается у пациенток, не инфицированных ВПЧ.
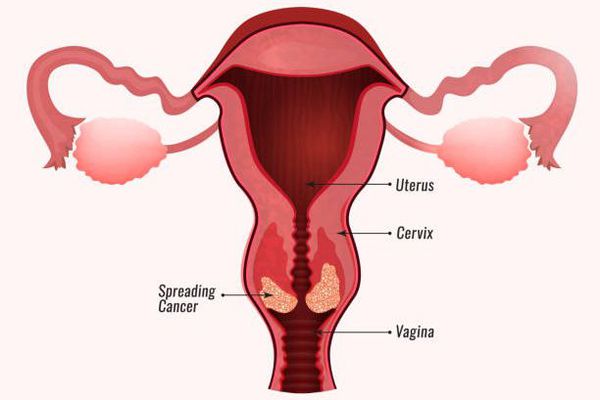
- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ.[6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломы
Основные цели диагностических мероприятий:[3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.
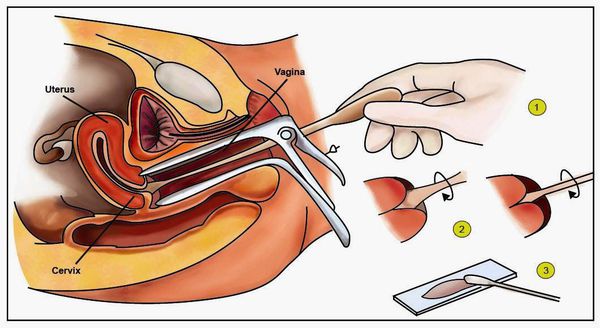
- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.
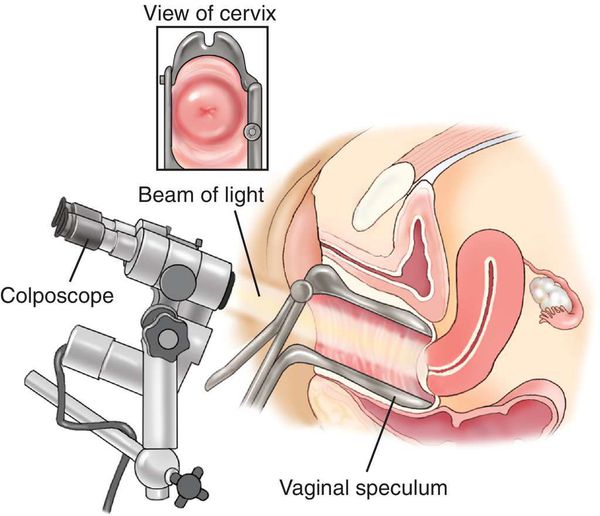
- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках,[12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломы
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие:[3][5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
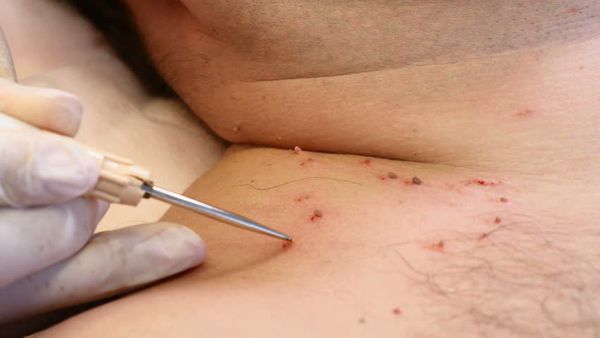
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как “Солкодерм”, “Колломак”, “Ферезол” и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.
Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий.[13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ.[10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация.[11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.
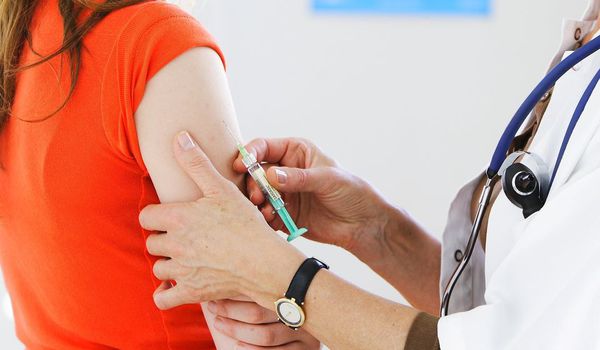
Целесообразно вакцинировать детей (девочек, а для сдерживания распространения инфекции и мальчиков) с 9-10 до 17 лет, а также молодых женщин (18-25 лет) до вступления в половую жизнь, так как вакцина предотвращает заражение, но не является средством лечения уже развившейся инфекции. Если пациентка уже живёт половой жизнью, то перед вакцинацией ей необходимо пройти исследование на наличие папилломавирусной инфекции. Однако даже при выявлении одного из штаммов, входящих в состав вакцины, проводить вакцинирование всё равно можно, так как это не является противопоказанием.
Источник

