Инвертированная папиллома мочевого пузыря
Папиллома мочевого пузыря представляет собой изначально доброкачественный нарост на слизистых оболочках органа. Появление папилломатозных очагов обусловлено нарушением регенерации клеток слизистого эпителия. Локализация папилломы в мочевом пузыре несёт опасность для нормальной функции органов мочевыделительной системы, а также риск онкологии внутренних органов.
Что такое папиллома мочевого пузыря?
Папиллома мочевого пузыря возникает в результате нарушения процессов клеточного обновления слизистого эпителия. Наросты носят доброкачественный характер, однако с течением времени клетки могут мутировать, малигнизировать. Риск онкогенного преобразования определяется множественными факторами, например, наследственной предрасположенностью, онкологией иной локализации.
Существует два основных типа новообразований:
- Выступающие над поверхностью слизистых;
- Врастающие глубоко внутрь эпителия.
И те, и другие несут потенциальную угрозу здоровью пациента.
В группе риска люди старше 45-50 лет, с осложнённым нефрологическим или урологическим анамнезом, имеющие прогрессирующую почечную недостаточность и стойкие метаболические расстройства.
Папилломатозные очаги на слизистых оболочках склонны к быстрому росту и распространению, поэтому чаще встречаются уже запущенные формы болезни с обширным изменением внутренних стенок мочевика.
Наросты могут распространяться и по структурным единицам органов мочеполовой и выделительной системы:
- мочеточники,
- уретра,
- лоханки,
- почки.
Причины возникновения папиллом в мочевике не выяснены до сих пор. Основная теория обусловлена поражением организма вирусом папилломы человека через половой контакт с вирусоносителем. Спровоцировать формирование наростов может целый ряд негативных факторов и заболеваний органов мочеполовой системы.
Диагноз относится к редким клиническим ситуациям, код по МКБ 10 — C66 и C67 — опухоль мочеточников и мочевого пузыря.
Характеристика и виды
Классификация папиллом внутри мочевого пузыря определяет множество различных диагностических критериев. Распространёнными считаются несколько видов новообразований.
Плоскоклеточная
Распространённый вид папилломатозной единицы, часто встречается плоскоклеточная папиллома мочевого пузыря у женщин старше 45 лет. Характеризуется плоской формой и тенденцией к медленному врастанию вглубь эпителиальных структур. Более всех новообразований склонны к раковой трансформации клеток.
Инвертированная
Инвертированная папиллома является доброкачественным новообразованием и тоже врастает внутрь тканей стенок мочевика. Основная причина — стойкое снижение иммунитета, хронические циститы, уретриты.
Обычно выявляется случайно на УЗИ органов брюшной полости и внутренних половых органов. Редко перерождается в злокачественную опухоль.
Уротелиальная
Доброкачественный нарост, связанный с изменением структуры уротелиальной ткани. Обычно встречается уротелиальная папиллома мочевого пузыря у мужчин и ошибочно принимается по результатам УЗИ как аденома простаты, простатит любого генеза.
Невозможно точно определить риски озлокачествления клеток новообразования и трансформации в раковую опухоль, всё зависит от способствующих факторов.
Папиллярный рак
Опасный тип опухоли с прогрессирующим онкологическим течением. Начало патологического процесса происходит из развития в переходном эпителии на месте язвенно-эрозивного поражения слизистых, некроза или кровотечений. Папиллярные папилломы могут прорастать глубоко в мышечные структуры стенок органа.
Переходно-клеточная
Переходно-клеточная (или экзофитная, доброкачественная эпителиома) папиллома представляет собой наросты на небольшой тонкой ножке с многочисленными разрастаниями в переходном эпителии. По классификации онкогенности переходно-клеточная папиллома относится к раку 0 степени, папиллярному раку уротелия 1 степени.
Новообразование выступает внутрь полости мочевика в виде «кустика» с множеством небольших сосочков. На переходно-клеточную папиллому приходится до 30% всех клинических случаев опухолей мочевого пузыря.
Существует два основных вида:
- Ворсинчатое мелкое новообразование диаметром до 0,8 см. Нарост имеет узкую строму или длинную тонкую ножку. Имеет тенденцию к рецидиву после радикального удаления. Редко малигнизируют и трансформируются в злокачественную опухоль. Получение целостной картины и морфологических особенностей небольших ворсинчатых наростов возможно из цитоскопического исследования.
- Крупные грубоворсинчатые папилломы диаметром до 2 см. Очаг имеет широкую строму, практически всегда рецидивирует после удаления. Озлокачествляется у 25% пациентов с опухолями уротелия. Признаки клеточной атипии отсутствуют, однако повышена активность эпителиоцитов.
Обе формы необходимо дифференцировать от папиллярного переходно-клеточного рака.
В группе риска мужчины и женщины старше 40 лет, имеющие хронические заболевания органов мочевыделительной системы, аутоиммунные расстройства.
Прогноз при папилломе уротелия зависит от множественных факторов. При появлении нетипичных симптомов важно незамедлительно обратиться к лечащему врачу.
Симптомы
К сожалению, на зачаточной стадии папилломы люди не испытывают никаких симптомов. На этом этапе возможно лишь случайное выявление при профилактических осмотрах. Обычно первые симптомы возникают при глубоком врастании опухоли внутрь эпителия органа.
Явным признаком уротелиальных новообразований в мочевике и у основания мочеточника является гематурический синдром (кровь в моче).
Основными симптомами папиллом в мочевике являются:
- болезненные мочеиспускания;
- нарушение напора струи при микции;
- необходимость усилия при опорожнении мочевика;
- боли в паховой области.
Папилломатоз важно дифференцировать от цистита, уретрита, простатита. Нередко на фоне ослабленного иммунитета присоединяются бактериальные инфекции, тогда симптоматическая картина дополняется болью, жжением и резями.
Диагностические мероприятия
Выявить заболевание можно инструментальными и лабораторными способами.
Основными анализами для выявления папилломы являются:
- общий анализ крови (важны показатели гемоглобина);
- биохимический анализ крови (показатели почечных и печеночных функций, сахар);
- общий анализ мочи (показатели лейкоцитов, хотя в редких случаях отмечается повышение в пределах видимости);
- посев мочи на определение микрофлоры;
- мазок из цервикального канала, уретры (выявление специфических патогенных сред, включая ВПЧ, уреаплазмы, микоплазмы).
Информативные инструментальные исследования:
- УЗИ мочевика,
- эндоскопическое исследование при помощи особого инструментария,
- рентгеноконтрастные методы с введением бария, йодосодержащих препаратов.
Обычно этих сведений достаточно для определения уротелиальных опухолей. При сомнительном диагнозе требуются дополнительные исследования, например, МРТ, КТ-диагностика, консультации профильных специалистов.
Лечение
При выявлении папилломы в мочевом пузыре врачи рекомендуют удаление, однако хирурги стараются не спешить.
В основе безотлагательной хирургии следующие факторы:
- нарушение оттока мочи;
- макрогематурия и железодефицитная анемия;
- тяжёлое симптоматическое течение, риск развития ХПН.
Большие объёмы новообразований, тенденция к озлокачествлению и риски травматизации — всё это служит поводом плановой хирургии. В остальных случаях и при временных противопоказаниях может быть показана выжидательная тактика или медикаментозная коррекция.
Медикаментозное лечение
Цель консервативной терапии — минимизация рисков инфекционных осложнений, предупреждение и профилактика обострения хронических заболеваний. Препараты могут негативно отразиться на небольших новообразованиях на ножке, приведя к их самоампутации.
Обычно назначаются следующие препараты:
- Уроантисептики для санации урины (Фурагин, Фурадонин, Фурамаг, Нитроксолин);
- Антибиотики широкого спектра действия при присоединении бактериальных инфекций (Цифран, Цефтриаксон, Сумамед, Супракс, Азитромицин);
- Петлевые диуретики пролонгированного или быстрого действия (Диувер, Гипотиазид, Торасемид, Фуросемид, Лазикс, Верошпирон);
- Противовирусные средства для подавления активности ВПЧ в организме;
- Витаминные комплексы.
Медикаментозная терапия назначается и после удаления папиллом в мочевом пузыре для успешного восстановления организма и предупреждения ранних рецидивов.
Методы удаления
Перспективным лечебным направлением считается именно хирургическая коррекция.
После проведённой диагностики избирается и хирургическая тактика:
- ТУР или трансуретральная резекция. Метод применяется, если новообразование не вросло в мышечные структуры органа. Доступ к месту воздействия не предполагает разрезов, манипуляция проводится эндоскопическим методом.
- Лучевая терапия. Органосохраняющая методика удаления папиллом на стадии малигнизации клеток или при онкологическом процессе. Метод имеет множество недостатков, побочных явлений и осложнений.
- Радикальное удаление. Метод предполагает полное или частичное удаление органа с последующим формированием уринозного пузыря или стомы для выведения мочи наружу. Радикальная хирургия и ампутация показана при метастазах или множественных папилломах с рисками к малигнизации клеток.
- Цистэктомия. Метод предполагает удаление пузыря вместе с простатой (у мужчин) и частью влагалища или матки (у женщин). Такое происходит в случае, если побороть заболевание и сохранить жизнь иными способами не получается.
Удаление новообразований в мочевике происходит под общим наркозом.
В восстановительный период важно соблюдать все врачебные рекомендации, принимать соответствующие препараты.
Об операции ТУР и возможных осложнениях рассказывает хирург:
Прогноз при папилломах мочевого пузыря зависит от своевременности начатого лечения. Отсутствие адекватной коррекции нередко приводит к глубокому врастанию корня в слизистые оболочки органа, а также трансформации в большую опухоль. Профилактика роста новообразований, их разрастания заключается в правильной медикаментозной коррекции, охранительном режиме, половой дисциплине и своевременном опустошении мочевого пузыря.
Как принимать касторовое масло для очищения кишечника читайте в этой нашей статье.
Записаться на приём к врачу вы можете непосредственно на нашем ресурсе.
Будьте здоровы и счастливы!
Источник
Инвертированная папиллома — редкое доброкачественное новообразование, на которое приходится менее 1 % всех переходно-клеточных опухолей мочевого пузыря. Морфогенез такой папилломы не ясен. Ее биологические потенции несравненно ниже, нежели у экзофитной папилломы уротелия: рецидив отмечен менее чем у 5 % больных, а данные о малигнизации отсутствуют.
Мягкий полиповидный или растущий на ножке узел диаметром до 3 см, реже более крупный, отличается своеобразным строением, для которого характерна инвагинация эпителиальных тяжей либо, реже, фиброэпителиальных ворсин в собственную пластинку слизистой оболочки мочевого пузыря. Центральная часть тяжей, окруженных стромой, соответствует клеткам промежуточной или покровной зоны уротелия, эпителиальные тяжи формируют U-образные структуры (инвертированные ворсины), а строма находится и внутри, и снаружи от них.
Клетки уротелия тяжей и ворсин выглядят нормальными, но местами могут иметь признаки слабо выраженной атипии. Их митотическая активность превышает норму. Иногда попадаются очажки плоскоклеточной метаплазии. Рядом с опухолевым узлом нередко определяются скопления гнезд Брунна.
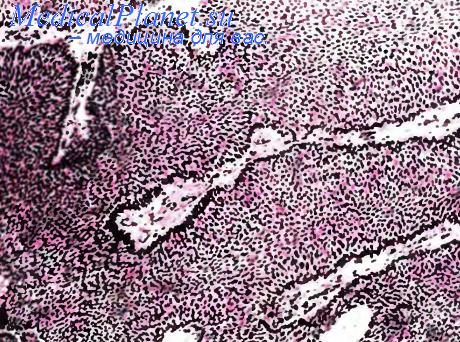
Инвертированная папиллома мочевого пузыря
Диспластические интраэпителиальные поражения
Диспластические интраэпителиальные поражения (син.: дисплазия уротелия, атипичная гиперплазия уротелия) — сборная группа состояний, аналогичных сходным эпителиальным изменениям в других органах. Макроскопического выражения дисплазия не имеет. Примерно в 95 % случаев выявляется в качестве не самостоятельного, а лишь фонового изменения при раке мочевого пузыря. Однако при обнаружении в биоптате в качестве первичного поражения она расценивается как факультативный предрак.
Известно, что лишь 10 % больных с первично распознанной дисплазией уротелия мочевого пузыря без зафиксированного опухолевого очага умирают от рака этого органа через 10 лет и более после постановки диагноза. От нормы дисплазию уротелия отличают следующие признаки: непостоянное наличие гиперплазии выстилки; нарушение нормальной ориентации, т. е. полярного расположения эпителиоцитов; слегка увеличенное ядерно-цитоплазматическое отношение; намечающийся, иногда едва заметный полиморфизм и гиперхроматоз ядер, а также нуклеоломегалия в некоторых эпителиоцитах.
Если перечисленные признаки выражены более сильно и отчетливо, можно думать о карциноме in situ.
– Читать далее “Карцинома In situ мочевого пузыря. Переходно-клеточный рак мочевого пузыря.”
Оглавление темы “Опухоли почек и мочевого пузыря.”:
1. Нефробластома. Признаки и диагностика нефробластом.
2. Нефрогенные эмбриональные остатки. Мезобластная нефрома.
3. Светлоклеточная саркома почки. Рабдоидная опухоль почек.
4. Почечно-клеточный рак почки. Светлоклеточный тип почечно-клеточного рака почек.
5. Папиллярный тип почечно-клеточного рака почек. Зернисто-клеточный тип почечно-клеточного рака почек.
6. Саркоматоидиый тип почечно-клеточного рака почек. Тубулярный рак почек.
7. Кортикальная аденома почки. Онкоцитома почек.
8. Опухоли мочевого пузыря. Экзофитная переходно-клеточная папиллома мочевого пузыря.
9. Инвертированная папиллома мочевого пузыря. Диспластические интраэпителиальные поражения мочевого пузыря.
10. Карцинома In situ мочевого пузыря. Переходно-клеточный рак мочевого пузыря.
Источник
Разработка новых методов диагностики и лечения опухолей мочевого пузыря требует от патологоанатома не только определения нозологической принадлежности новообразования, но и точного установления степени дифференцировки и уровня инвазии опухоли.
От этого зависит прогноз заболевания, а следовательно, и выбор тактики лечения пациента.
Гистологическая классификация ВОЗ опухолей мочевого пузыря, изданная в 2004 г, представляет собой переработанный и дополненный вариант классификации 1999 г.
Значимость классификации заключается в четком определении критериев каждого типа и подтипа опухоли, что позволяет установить направление и уровень дифференцировки клеток.
Выделяют эпителиальные опухоли мочевого пузыря и новообразования мезенхимального происхождения. Доброкачественные новообразования в мочевом пузыре встречаются относительно редко — не более 10%. Злокачественное поражение органа — довольно часто встречающаяся онкоурологическая патология.
У мужчин опухоли мочевого пузыря выявляются в 4 раза чаще, чем у женщин. Новообразования мочевого пузыря составляют 1.5-3% всех злокачественных опухолей и 30-50% опухолей мочеполовых органов. Наиболее часто встречаются в возрасте 40-60 лет.
Гистологическая классификация эпителиальных опухолей мочевого пузыря ВОЗ 2004 г. приведена в табл. 2.1.
Таблица 2.1. Классификация эпителиальных опухолей мочевого пузыря

Слизистая оболочка мочевого пузыря покрыта многослойным эпителием из относительно плоских клеток, похожих на плоский эпителий. В отличие от него поверхностные элементы (зонтичные клетки) крупные и секретируют незначительное количество муцина, как в железистом эпителии. Возможно, по этой причине термин «переходный эпителий» прочно вошел в медицинский лексикон.
Предпочтительный термин для слизистой оболочки мочевого пузыря — «уротелий». Число пластов в нормальном уротелии варьирует от 3 до 7. Увеличение количества клеточных пластов само по себе не есть признак неоплазии, однако чаще встречается в сочетании с атипией ядер и не вызывает проблем при постановке диагноза карциномы.
Собственная пластинка слизистой оболочки — это слой рыхлой соединительной ткани, обычно содержащий немного лимфоцитов и сеть тонкостенных кровеносных сосудов. В правильно ориентированных фрагментах ткани собственная пластинка может быть разделена на внутреннюю и внешнюю зоны, где отделены тонкостенные сосуды и пучки мышечных волокон, принадлежащих мышечной пластинке слизистой оболочки.
Корректная идентификация этих слоев важна для точного стадирования опухолевого процесса. Все поражения мочевого пузыря условно можно разделить на плоские и папиллярные (сосочковые).
Уротелиальная гиперплазия. Urothelial hyperplasia
Гиперплазия — реактивный процесс, сопровождающий воспаление или другие виды повреждения. При гиперплазии отмечается увеличение количества клеточных слоев покровного уротелия (более 7) без атипии клеток. Изредка могут появляться ложные сосочковые структуры. Иногда возникают трудности в дифференциальной диагностике с раком.
Реактивная атипия. Reactive atypia
При остром или хроническом воспалении, инфекции, инструментальных вмешательствах или лечении с внутрипузырным введением различных веществ возникают различные атипические изменения уротелия реактивного характера. Реактивная атипия может сопровождаться утолщением эпителиального пласта или нет. Ядра клеток немного увеличены, мономорфны, могут быть заметные центрально расположенные ядрышки.
Митозы типичные, наблюдаются лишь в базальных отделах эпителиального пласта. Характерна воспалительная инфильтрация, как интраэпителиальная, так и субэпителиальная. Атипия клеток носит реактивный характер и не считается проявлением неопластического процесса.
Атипия/дисплазия. Urothelial dysplasia
Синоним: интрауротелиальная неоплазия низкой степени злокачественности (low-grade intra-urothelial neoplasia).
Любой из этих терминов применяется к атипичному уротелию, в котором цитологические и структурные изменения недостаточны для диагноза карциномы in situ. Иногда данные изменения ошибочно оцениваются как реактивная воспалительная атипия. Первично возникшая дисплазия уротелия может проявляться симптомами раздражения мочевого пузыря с/или без гематурии. Макроскопически чаще отмечается эритема или эрозирование.
Световая микроскопия выявляет клетки с эозинофильной цитоплазмой, неровными ядерными мембранами, единичными ядрышками, редкими митозами. Более выраженный ядерный полиморфизм с заметными ядрышками и наличием митозов должен склонять врача в пользу диагноза карциномы in situ. Градация уротепиальной дисплазии не принята. При иммуногистохимическом (ИГХ) исследовании наблюдается гиперэкспрессия р53 и Ki-67.
Риск рака на фоне дисплазии составляет 15-19% в срок от 4 до 8 лет. Первичная дисплазия уротелия выявляется у пациентов, у которых отсутствует опухоль мочевого пузыря, и в общей популяции встречается довольно редко (6.8% — у мужчин, 5.7% — у женщин). Частота вторичной дисплазии у пациентов с инвазивной уротелиальной карциномой колеблется от 22 до 86%.
Уротелиальная (переходноклеточная) карцинома in situ. Urothelial carcinoma in situ. 8120/2
Синоним: интрауротелиальная неоплазия высокой степени злокачественности (high-grade intra-urothelial neoplasia)
Непапиллярное, т. е. плоское, поражение, в котором покровный эпителий содержит клетки с цитологическими признаками злокачественности. Изолированная карцинома in situ выявляется менее чем в 1-3% случаев уротелиальных опухолей, однако в виде фона карцинома in situ встречается в 45-65% инвазивных уротелиальных карцином.
Характеризуется высоким риском прогрессии. Неопластическая трансформация не всегда поражает всю толщину эпителиального пласта, иногда присутствует только в поверхностном либо базальном слое в виде единичных клеток или групп, рассыпанных среди нормальных уротелиальных элементов.
Карцинома in situ можег вовлекать гнезда фон Брунна или структуры кистозного цистита, что может ошибочно трактоваться как инвазивный рак. Карцинома in situ весьма разнообразна по морфологическим характеристикам и может содержать различные участки.
Выделяют следующие варианты мелкоклеточная, крупноклеточная, педжетоидная, с железистой и плоскоклеточной метаплазией. Эпителий довольно хрупкий и нередко повреждается спонтанно или при взятии биоптата. В этом случае остаются только резидуальные раковые клетки на поверхности, так называемая прильнувшая карцинома in situ (рис. 2.1).

Рис. 2.1. «Прильнувшая» карцинома in situ мочевого пузыря. Резидуальные раковые клетки на поверхности. Окраска гематоксилином и эозином. х400
Собственная пластинка слизистой оболочки обычно инфильтрирована воспалительными элементами, в строме обнаруживается отек и полнокровие сосудов При ИГХ-исследовании отмечают ненормальное (по всей толщине эпителиального пласта) распределение цитокератина (СК)20. Повышенная экспрессия р53 может быть связана с прогрессией карциномы in situ. Анализ ДНК выявляет анеуплоидные клеточные популяции. Возникшая de novo карцинома in situ значительно реже переходит в инвазивный рак (7-15%), чем вторичная (45-65%).
Уротелиальная (переходноклеточная) папиллома. Urothelial papilloma. 8120/0
Уротелиальная папиллома составляет 1-4% всех папиллярных поражений мочевого пузыря, возраст пациентов, как правило, более 50 лет. Опухоль имеет крайне низкий риск рецидива и малигнизации, рецидивирует лишь в 8% случаев. Редко может быть распространенной (диффузный папилломатоз).
Микроскопически представляет собой сосочковую опухоль с рыхлой фиброваскулярной стромой, покровом из уротелия, практически неотличимого от нормального, с хорошо определяемыми зонтичными клетками. Могут встречаться редкие типичные митозы с локализацией в базальных отделах эпителия. Иммуногистохимически выявляется СК20, который локализуется в поверхностных (зонтичных) клетках, как и в нормальном уротелии. Альтерации гена ТР53 не наблюдается.
Уротелиальная (переходноклеточная) папиллома, погружной тип. Inverted urothelial papilloma. 8121/0
Синонимы: эндофитная папиллома, инвертированная папиллома
Опухоль обладает теми же характеристиками, что и уротелиальная папиллома, но эндофитный компонент преобладает над экзофитным. Составляет менее 1 % всех новообразований мочевого пузыря, обычно выявляется у пациентов в возрасте 60-70 лет, характеризуется доброкачественным клиническим течением, рецидивирует менее чем в 1 % случаев, чрезвычайно редко озлокачествляется. Большинство этих образований одиночное, на ножке или на широком основании, с преимущественной локализацией в области шейки мочевого пузыря или треугольника.
Покровный эпителий чаще нормального гистологического строения. Имеются инвагинаты эпителия в основу и отдельные отшнурованные комплексы пролиферирующего уротелия (рис. 2.2).

Рис. 2.2. Инвертированная урателиальная папиллома мочевого пузыря. Инвагинаты и отшнурованные комплексы пролиферирующего уротелия в основе. Окраска гематоксилином и эозином. х50
Эти комплексы могут залегать глубже собственной пластинки слизистой оболочки, но не в мышечном слое стенки. В центре комплексов эпителий обычно веретеновидный, могут встречаться плоскоэпителиальные участки, реже — железистые структуры с перстневидными клетками. Митозы крайне редки. Некоторые опухоли бикомпонентны и представлены структурами как экзофитной, так и инвертированной папилломы. Описаны трабекулярный и железистый подтипы инвертированной папилломы.
Плоскоклеточная папиллома. Squamous cell papilloma. 8052/0
Очень редкое доброкачественное одиночное сосочковое образование мочевого пузыря, встречается у женщин пожилого возраста без специфических симптомов. Не отличается по строению от плоскоклеточных папиллом других локализаций, обычно не связано с папилломавирусной инфекцией, но иногда может иметь морфологические признаки остроконечной кондиломы в виде койлоцитов.
В этих случаях при гибридизации in situ выявляют ДНК вируса папилломы человека 6 го или 11-го типа, как правило, сочетаются с кондиломатозом уретры или связаны с длительно существующей цистостомой и катетером в мочевом пузыре.
Ворсинчатая аденома. Villous adenoma. 8261/0
Синоним: виллезная аденома
Доброкачественная экзофитная опухоль с папиллярными структурами, представленными железистым эпителием кишечного типа, идентична по строению ворсинчатой аденоме толстой кишки. Ядра клеток темные, вытянутой формы, расположены базально. Появление стромальной инвазии свидетельствует об озлокачествлении.
В отличие от других форм железистой метаплазии обладает злокачественным потенциалом Обычно выявляется у пожилых пациентов (средний возраст 65 лет), чаще локализуется по ходу урахуса или в области треугольника. Иммуногистохимически в ворсинчатой аденоме выявляется СК20 (100% случаев), СК7 (56%), раково эмбриональный антиген (СЕА) (89%), эпителиальный мембранный антиген (ЕМА) (22%).
Нефрогенная аденома. Nephrogenic adenoma
В большинстве случаев развитие опухоли связано с оперативным вмешательством, травмой, циститами и мочекаменной болезнью. При цистоскопии нефрогенная аденома может ошибочно приниматься за рак, так как в большинстве случаев представлена папиллярным или полиповидным образованием. Размер редко превышает 4 см.
При микроскопическом исследовании выявляются тубулярные и кистозные или папиллярные и полиповидные структуры (рис. 2.3-2.6). Ядерной атипии и митозов обычно не наблюдается, хотя при дегенеративных изменениях атипия возможна.

Рис. 2.3. Нефрогенная аденома мочевого пузыря Кистозные структуры в аденоме. Окраска гематоксилином и эозином. х50

Рис. 2.4. Нефрогенная аденома мочевого пузыря. Тубулярно-кистозные структуры в аденоме. Окраска гематоксилином и эозином. х50

Рис. 2.5. Нефрогенная аденома мочевого пузыря. Тубулярно-кистозные структуры в аденоме Окраска гематоксилином и эозином. х200

Рис. 2.6. Нефрогенная аденома мочевого пузыря. Тубулярные структуры. Окраска гематоксилином и эозином. х200
Папиллярная уротелиальная (переходноклеточная) опухоль низкой степени злокачественности. Non-mvasive papillary urothelial neoplasm ol low malignant potential. 8130/1
Синоним: переходноклеточная опухоль G1
Представляет собой папиллярную опухоль уротелия, сходную с типичной папилломой, но с выраженной клеточной пролиферацией, превышающей 6 слоев в эпителиальном пласте. Хотя подсчет клеточных слоев приблизителен, в этой опухоли их число явно превышает нормальный уротелий; структурная и клеточная атипия минимальны: может быть незначительное нарушение полярности, иногда — митозы, обычно в базальных отделах; зонтичные клетки чаще присутствуют.
В большинстве случаев при цитологическом исследовании атипические клетки не обнаруживают. Эти опухоли, как правило, не переходят в рак. однако у пациентов повышается риск новых папиллярных образований с более высокой тенденцией к малигнизации. В серии 95 наблюдений 35% пациентов имели рецидивы, но без опухолевой прогрессии.
Если у пациентов не обнаруживался рецидив при первой контрольной цистоскопии, то 68% из них жили без рецидива 5 лет. В этих опухолях, как и в папиллярных карциномах, могут быть погружные (инвертированные) структуры. Выявляется в 3 случаях на 100 000 человек в год. При цистоскопии обычно определяется типичное сосочковое образование диаметром 1-2 см.
Опухоль чаще локализуется на боковой и задней стенках мочевого пузыря или около устья мочеточника. Категорический диагноз может быть поставлен только при полном удалении образования, например при трансуретральной резекции, так как биопсия не может дать полного представления обо всех участках новообразования.
Андреева Ю.Ю., Франк Г.А.
Опубликовал Константин Моканов
Источник
